Espaces et territoires du paludisme
Sylviane Tabarly, professeure agrégée de géographie, responsable éditoriale de Géoconfluences de 2002 à 2012 - DGESCO et École normale supérieure de Lyon
Si le paludisme (ou malaria, terme utilisé en anglais) est une maladie aujourd'hui oubliée dans les pays du Nord, en dehors de quelques cas d'importation (arrivée de migrants, retour de voyageurs), elle reste une des maladies les plus répandue, près de 40% de la population mondiale y est exposée, et les plus meurtrières au monde. Les estimations font état de 216 millions d'épisodes palustres en 2010 dont 81% dans la région Afrique de l'Organisation mondiale de la santé (OMS), soit 174 millions de cas. Le nombre de décès dus au paludisme est estimé à 655 000 pour l'année 2010, avec une marge d'incertitude comprise entre 537 000 et 907 000, dont 91% en Afrique. À l'échelle mondiale, 86% des décès imputables au paludisme ont frappé des enfants de moins de 5 ans.
C'est une maladie parasitaire et vectorielle. Le parasite responsable de la maladie et le vecteur qui assure sa transmission nécessitent des conditions environnementales et une inscription spatiale précises : le paludisme est une endémie limitée à l'aire tropicale, qui touche davantage les pays "du Sud", mais le risque paludéen est inégal dans sa répartition. On peut donc s'attacher à comprendre, entre facteurs environnementaux et anthropiques, l'espace géographique du paludisme représentatif de la complexité des relations entre santé, sociétés et environnement.
Un risque sanitaire aux logiques de localisation complexes
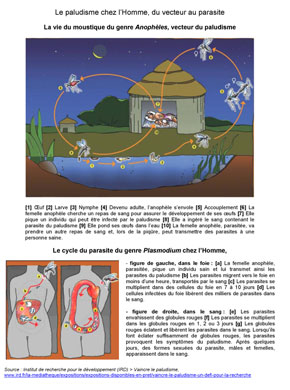
Le paludisme est une maladie infectieuse due à un micro-organisme parasite du genre Plasmodium qui se transmet à l'homme par l'intermédiaire d'une piqûre de moustique du genre Anophèles (encadré ci-dessous). Quatre formes de Plasmodium affectent l'être humain, P. falciparum, P. vivax, P. ovale, P. Malariae, le genre falciparum étant responsable de la forme la plus grave, appelée également "fièvre tierce". La maladie se manifeste par des épisodes fébriles aigus, par des crises, les accès palustres, et il en existe différentes formes, plus ou moins graves. Les formes symptomatiques de la maladie sont multiples et l'on distingue les cas de malaria "modérés" de ceux dits "sévères", souvent létaux en l'absence de traitement efficace de la maladie. Des fièvres accompagnées de frissons, de maux de tête, maux de dos, douleurs musculaires, transpirations abondantes, nausées, vomissements, diarrhées et toux, apparaissent dans la plupart des cas et les infections du Plasmodium peuvent évoluer en insuffisances rénales, œdèmes pulmonaires et engendrer la mort. Dans les régions impaludées (où le paludisme est considéré comme endémique) les individus exposés depuis plusieurs années développent des formes d'immunisation qui réduisent fortement la gravité de l'infection et ses effets. Ainsi, la population des régions moins exposées est aussi une population moins immunisée, donc plus fragile face à une transmission soudaine de l'infection.
Le système pathogène du paludismeTrois composantes fonctionnent en système, en fonction du cycle de vie du parasite : 1) Le parasite. Le paludisme est une maladie infectieuse, c'est-à-dire provoquée par la transmission d'un micro-organisme, ici, en l'occurrence, un parasite du genre Plasmodium, P. Falciparum étant responsable de la grande majorité des accès aigus de la maladie. Le paludisme n'est pas transmissible d'homme à homme, sauf de la mère à l'enfant pendant la grossesse. 2) Le vecteur. Le parasite est transmis à l'homme par un moustique du genre Anophèles, dont la femelle hématophage (qui se nourrit de sang) pique surtout la nuit. Les trois premiers stades de vie du moustique (œuf, larve, nymphe) sont aquatiques. 3) L'homme, l'hôte du parasite. Le parasite, transmis à l'homme par la piqûre d'un anophèle, infecte les cellules du foie, puis circule dans l'organisme dont il détruit les globules rouges. À son tour, l'homme infecté transmet le parasite à un anophèle lors d'une piqûre. Source du document ci-contre (à télécharger en .pdf) : Institut de recherche pour le développement (Ird) > Vaincre le paludisme (exposition), 2009 |
www.ird.fr/.../vaincre-le-paludisme-un-defi-pour-la-recherche |
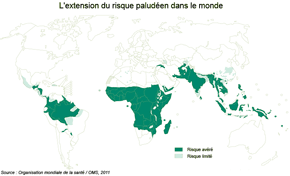
L'étymologie rappelle l'importance des conditions environnementales dans la répartition spatiale de la maladie, longtemps imputée au "mauvais air" (mal'aria en italien) à proximité des marais (le latin paludis) ou marécages. Par ailleurs le parasite a besoin d'une température minimale de 18°C pour accomplir son cycle. Concrètement, l'anophèle recherche des points d'eau stagnante (zones marécageuses, cours d'eau, mares temporaires après les pluies, réserves d'eau de tout type) constituant les gîtes larvaires et il vit dans un rayon de quelques centaines de mètres autour de ces gîtes. Les caractéristiques hydrologiques et les facteurs qui les conditionnent (climat, relief, sols, couverture végétale, activités humaines, aménagements hydrauliques) déterminent autant de situations particulières et expliquent les discontinuités de sa diffusion spatiale. Son aire d'endémie, qui cumule les deux facteurs environnementaux favorables à son développement, l'humidité et la chaleur, est essentiellement intertropicale (documents ci-dessous). Mais les régions d'altitude de la zone intertropicale dont les minima thermiques limitent le développement du parasite sont indemnes de paludisme, cette protection étant l'un des facteurs connus de leur plus grande densité humaine. On doit par ailleurs distinguer les espaces où le paludisme est permanent, ce qui implique des phénomènes d'immunisation des populations fréquemment exposées, des espaces où le paludisme est dit instable, sa transmission plus occasionnelle ou saisonnière (encadré ci-dessous à droite).
Aires d'endémie du paludisme dans la zone intertropicaleSource : OMS > Paludisme www.who.int/malaria/fr |
 |
Ces limites spatiales ne sont pas figées. Aujourd'hui limitée à la zone tropicale, l'aire d'endémie était, jusqu'au milieu du XXe siècle, beaucoup plus étendue. Elle s'est, depuis, contractée : en France par exemple, le paludisme a persisté jusqu'au début du XXe siècle, dans les régions humides, Marais poitevin, Camargue, Brenne, plaine littorale orientale de la Corse par exemple où une dernière épidémie a eu lieu au cours des années 1970. Différents facteurs ont conjointement contribué à son recul : drainage, reboisement, lutte contre les stades larvaires de l'anophèle, plus généralement, maîtrise globale des milieux, ce qui montre bien le rôle des sociétés dans les logiques de localisation du risque paludéen. Inversement, il est possible d'assister, au cours des prochaines décennies, à de nouvelles formes d'extension de zones impaludées à la faveur des changements climatiques à venir.
Paludisme et perturbations climatiques
Les modalités de transmission, fortement liées aux conditions climatiques, questionnent les incidences éventuelles du réchauffement climatique en cours. Le phénomène El Niño a aussi une incidence sur le paludisme. Cette variation climatique cyclique se traduit, tous les cinq ans environ, par des précipitations intenses, créant par endroits les conditions favorables à des épidémies de paludisme. Ce fut le cas au Kenya, au climat en principe trop sec pour être touché, lors de l'épisode El Niño de 1997-1998. Plus généralement le changement climatique pourrait entraîner une évolution de la carte mondiale du risque palustre, notamment dans les régions, comme la Corse, qui connaissent actuellement un anophélisme (présence des moustiques vecteurs) sans paludisme (absence du parasite).
Classification des épisodes El Niño par Environnement Canada, www.ec.gc.ca/adsc-cmda/default.asp?lang=Fr
Différents facteurs anthropiques pèsent sur les logiques spatiales du risque paludéen : aménagements agricoles et hydrauliques, mobilités humaines, formes de gouvernance et d'urbanisation peuvent favoriser ou au contraire faire obstacle à son développement.
Certains aménagements agricoles et hydrauliques (lacs de barrage, canaux, rizières inondées) démultiplient les lieux de ponte possible pour l'anophèle. Le développement de l'irrigation a été corrélé à une progression du paludisme dans certaines régions : par exemple, les zones de culture du coton en Afrique (Burkina Faso, Mali, nord de la Côte d'Ivoire), qui n'étaient jadis pas assez humides pour une transmission permanente sont atteintes. À Madagascar, les cas de paludisme se sont accrus dans les hautes terres centrales autrefois indemnes à la faveur de l'extension de la culture du riz. C'est aussi le cas des fronts de défrichement des forêts équatoriales denses, jusque-là trop ombragées pour permettre le développement de la larve de l'anophèle. Ces évolutions ne bouleversent pas la géographie globale du paludisme, auparavant présent sous sa forme instable, mais elles entraînent des changements à l'échelle locale, avec l'augmentation du nombre de mois à risque et avec l'évolution du statut immunitaire des populations.
Les mobilités humaines participent aussi à des recompositions spatiales de la géographie du paludisme. Par exemple, sur l'île de la Réunion où le paludisme avait été éradiqué à la fin des années 1970, on assiste à de nouveaux cas liés aux flux humains (tourisme et migrations) depuis les Comores voisines où le paludisme est encore endémique. Des cas (environ 7000 par an) sont aussi diagnostiqués sur le territoire métropolitain français, ceux que l'on appelle le "paludisme des aéroports" (travailleurs ou résidents des alentours de Roissy) ou le "paludisme d'importation" des voyageurs de retour d'une région impaludée dont le traitement préventif antipaludique n'a pas été respecté ou s'est avéré inefficace du fait des résistances du parasite. Par ailleurs, si les villes de l'aire d'endémie du paludisme sont relativement épargnées (cf. infra), ses résidents restent exposés vu l'intensité des mobilités et des flux villes-campagnes.
Les facteurs politiques et de gouvernance, compris dans un sens d'encadrement mais aussi d'implication des sociétés, jouent un rôle dans le risque paludéen. Les situations de conflit se traduisent par l'insuffisance des moyens de surveillance, de prévention et de traitement, le manque de personnel qualifié, un recul de la maîtrise des milieux, pouvant contribuer à une recrudescence du paludisme. Des épidémies de paludisme ont jadis accompagné les troubles de la période révolutionnaire en France. Les crises humanitaires d'aujourd'hui vulnérabilisent considérablement les sociétés et l'OMS estime ainsi que plus du tiers des décès dus au paludisme sont en relation avec des situations de guerre, de flambées de violence, ou de catastrophes naturelles.
L'urbanisation qui se développe partout dans les espaces intertropicaux limite le risque paludéen. L'artificialisation de l'environnement réduit les gîtes larvaires (zones humides, points d'eau stagnante) et la pollution des eaux de surface gêne le développement des anophèles. L'urbanisation implique aussi une évolution des comportements, une prévention plus efficace (utilisation d'insecticides, de moustiquaires, de traitements préventifs), une meilleure information et un meilleur accès aux soins, médecins, établissements de santé. La densité de population contribue aussi à "diluer" le risque individuel de piqûres.
Les espaces et les territoires du paludisme : une géographie contrastée
Les estimations de l'OMS (rapport 2011) font état de 216 millions d'épisodes palustres en 2010, dont 81% dans la région Afrique de l'OMS, soit 174 millions de cas. Le nombre des décès dus au paludisme est estimé à 655 000 pour l'année 2010, dont 91% en Afrique. Ces données mettent en évidence les inégalités mondiales face à l'endémie.
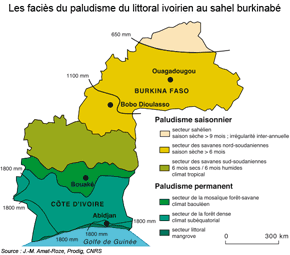
Le paludisme s'exprime avec une prévalence maximale dans les pays du Sud mais avec de fortes différenciations. Les situations endémiques, en Afrique notamment, décrivent un enracinement de la maladie dans une région où elle trouve un environnement (physique, humain) fournissant les conditions de sa pérennisation. La géographie est très différenciée en fonction des conditions environnementales. L'exemple des pays d'Afrique de l'ouest le montre bien où le gradient climatique se traduit par un gradient nord-sud dans la prévalence du paludisme : paludisme à transmission permanente au sud avec les climats équatoriaux, paludisme instable ou saisonnier vers le nord et ses climats sahéliens (voir supra : les faciès du paludisme en Côte d'Ivoire). Les pays du Sud sont également plus touchés car leurs populations sont plus vulnérables : nombreux enfants en bas âge non immunisés et susceptibles de développer les formes les plus graves ; individus immunodéprimés du fait de l'incidence du VIH/Sida ; pauvreté des populations qui ne peuvent accéder aux moyens de prévention.
Cas et décès dus au paludisme dans le monde, 2010
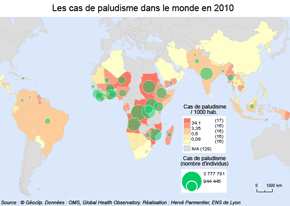 |
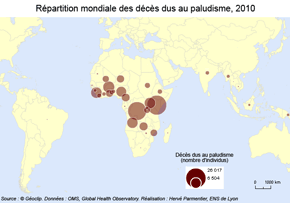 |
Source : © Géoclip réalisé par H. Parmentier (ENS de Lyon). Données : OMS, Global Health Observatory
Le risque est aussi inégal dans le temps. Ainsi que nous l'avons vu, sur le temps long avec une contraction progressive de l'aire d'endémie de la maladie. Sur des temps courts également : en dehors des régions à climat équatorial à la chaîne de transmission pérenne et dont les populations s'immunisent progressivement, la transmission du paludisme est saisonnière avec un pic à la saison des pluies que plusieurs langues africaines et asiatiques qualifient de "mois des moustiques" ou "mois des fièvres". Aux variations intra-annuelles s'ajoutent les variations interannuelles, par exemple en milieu sahélien ou semi-aride, où la transmission peut parfois s'interrompre pendant plusieurs années, avant de flamber à nouveau avec les années pluvieuses.
Variations dans le temps du risque paludéen, du siècle à l'année
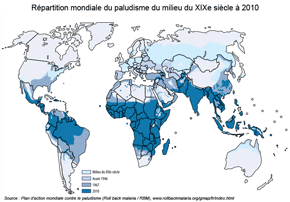 |
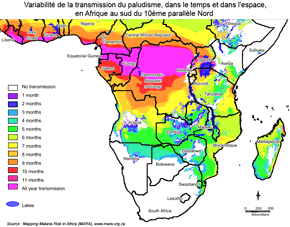 |
Sources : à gauche, Roll back malaria ; à droite, Mapping Malaria Risk in Africa (MARA)
La vulnérabilité à l'égard du risque paludéen est moins forte, voire négligeable, dans les villes, le paludisme demeurant pour l'essentiel une maladie rurale (voir supra), le nombre de piqûres par un anophèle infecté étant dix à vingt fois plus faible en milieu urbain, avec une valeur intermédiaire pour le périurbain. En effet, le paludisme prend des formes particulières dans les espaces périurbains et les fronts d'urbanisation où le rural (agriculture péri-urbaine) et l'urbain s'interpénètrent. Comme le risque est réduit et les piqûres infectantes moins nombreuses en ville, l'immunisation est acquise plus tardivement : les villes représentant alors des "îlots" de faible immunité au sein d'une mer d'endémie, d'où le développement de formes cliniques plus graves, en particulier chez les enfants. On note également une forte différenciation entre les villes, en fonction de leur taille, de leur situation. Les piqûres par anophèle infecté sont ainsi beaucoup plus fréquentes à Kinshasa (République démocratique du Congo) qu'à Maputo (Mozambique), où leur occurrence est presque nulle.
Enfin il faut souligner le caractère très diversifié du paludisme intra-urbain, qui se traduit par des disparités marquées. Ainsi, à Pikine, dans l'agglomération de Dakar (Salem, 1994), l'incidence du paludisme est très différenciée, entre les enfants vivant à moins de 150 m du marais (une infection par an en moyenne) et ceux vivant à 700 m du même marais (une infection tous les quatre à cinq ans). Le contraste est encore plus marqué si l'on oppose Pikine (extension récente, en partie planifiée et en partie informelle) au centre-ville de Dakar où les inoculations sont rares, bien que dans certains quartiers résidentiels et touristiques, la présence de jardins et d'espaces verts constitue un facteur favorable au développement anophélien. Ces fortes variations spatiales mettent en évidence les liens étroits entre modalités de transmission du paludisme et types d'urbanisation.
Lutter contre le paludisme : difficultés et succès
Il existe différents traitements pour soigner l'infection, à base de quinine puis de chloroquine, les plus efficaces (dans 9 cas sur 10 à l'échelle mondiale selon l'OMS) reposant aujourd'hui sur des associations médicamenteuses comportant de l'artémisinine. Mais pour l'essentiel, les stratégies de lutte adoptées sont préventives, visant à éviter la transmission du paludisme. Les voyageurs en zone endémique sont encouragés à suivre un traitement préventif variable selon la destination et la résistance du parasite dans la zone considérée.
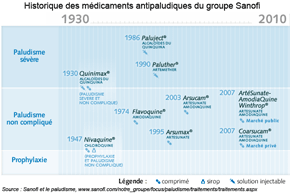
Face au paludisme, le seul type de traitement véritablement efficace repose sur des combinaisons à base d'artémisinine, issue d'Artemisia annua, une plante d'origine chinoise. Pour augmenter son effet et pour retarder l'apparition de résistances, l'artémisinine est administrée en association avec une autre molécule, sulfadoxine-pyriméthamine, amodiaquine ou méfloquine : ce sont les Artemisinin-based combination therapy (ACT), traitement recommandé par l'OMS. Le générique reste cher, ce qui le rend inaccessible aux populations de nombreux pays, mais une mobilisation internationale est parvenue à faire baisser de manière sensible le coût des traitements anti-paludéens. L'OMS et le groupe pharmaceutique Novartis ont conclu un accord au terme duquel Novartis fournit le Co-artem ([2] à son prix de revient. D'autres initiatives comme celle de la Drugs for Neglected Diseases initiative (DNDi), de Médecins sans frontières (MSF) et du groupe Sanofi-Aventis (document ci-dessous) ont abouti, en 2007, à la fabrication de l'ASAQ (à base d'artésunate et d'amodiaquine) dont une dose coûte moins de 1 dollar. Fruit d'une collaboration public-privé atypique, l'ASAQ n'est couvert par aucun brevet [3]. La recherche en pharmacologie porte également sur l'élaboration d'un vaccin anti-paludéen [4].
Aspects de la lutte mondiale contre le paludisme : les traitements médicamenteux
|
Grâce au Fonds mondial de lutte contre le sida, la tuberculose et le paludisme, le paludisme* a chuté spectaculairement dans sept pays d'Afrique. Ce Fonds est un partenariat entre le public et le privé qui associe gouvernements, société civile, secteur privé et communautés affectées, en étroite collaboration avec d'autres organisations bilatérales et multilatérales. Le Fonds a ainsi financé la distribution de 160 millions de moustiquaires imprégnées d'insecticides. Il est également impliqué dans la création d'un dispositif pour des médicaments accessibles contre le paludisme (Affordable Medicines Facility for malaria, AMFm). Cette initiative internationale est dotée de 216 millions de dollars (150 millions d'euros), grâce à des financements émanant notamment d'Unitaid (130 millions d'euros), de la Fondation Bill et Melinda Gates (14 millions) et du département britannique d'aide publique au développement (46 millions). Les anciens traitements, devenus inefficaces, ont été remplacés par les combinaisons à base d'artémisinine (ACT) dont les prix oscillent aux alentours de 8 à 9 dollars pour le traitement d'un adulte infecté, inacessibles pour beaucoup de malades. Dans un premier temps le Fonds a négocié une baisse des prix par les industriels et il acquitte ensuite pour le compte des importateurs (secteur public, privé, ONG) la plus grande partie du tarif négocié ce qui a permis de faire descendre le prix d'achat unitaire du traitement par l'importateur à moins de 0,10 dollar. Sept pays ont passé des commandes pour un total de 10 millions de traitement par ACT : Ghana, Kenya, Madagascar, Niger, Nigeria, Ouganda, Tanzanie. Ainsi, au Kenya, à Madagascar, le prix du traitement ACT en pharmacie est passé aux environs de 0,5 dollar, au Ghana, il oscille dans une fourchette de 0,6 à 1,2 dollar. D'après P. Benkimoun, Le Monde, 26 avril 2011
|
Historique des médicaments antipaludiques du groupe Sanofi
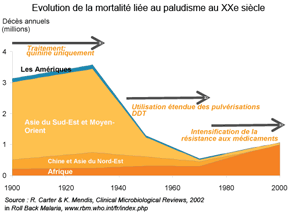
Évolution de la mortalité liée au paludisme au XXe siècle* The Global Fund to Fight AIDS, Tuberculosis and Malaria, www.theglobalfund.org/fr |
La lutte contre l'anophèle vecteur est une autre approche, essentielle pour éradiquer le paludisme. On peut agir sur l'environnement en pulvérisant des insecticides. Peu onéreux et puissant, le DDT (dichloro-diphényl-trichloréthane) a été massivement utilisé en épandage dans les années 1950-1960, avant son interdiction dans le domaine agricole (en 1972 en France, en 2001 dans le monde) car ses effets environnementaux, par concentration dans la chaîne alimentaire, en font un moyen d'action controversé. Son efficacité a toutefois justifié la poursuite de son utilisation, toutefois restreinte, dans les pays les plus touchés par l'endémie. On peut surtout agir au sein de l'espace domestique par des pulvérisations d'insecticides à l'intérieur des habitations et surtout par l'adoption de moustiquaires imprégnées d'insecticide longue durée (MILD/MII [5]), des pyréthrinoïdes pour l'essentiel, méthode la plus efficace pour éviter les piqûres infectantes la nuit.
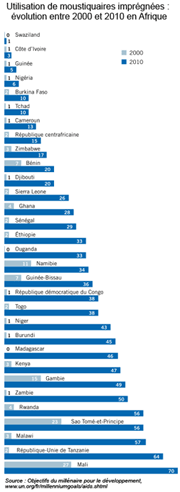
Protections contre le vecteur (moustiques du genre Anophèles) : moyens, résultats
L'évolution de l'usage des moustiquaires en Afrique entre 2000 et 2010Sources : Objectifs du millénaire (OMD), ci-dessus. OMS, ci-contre |
Pour protéger les populations dans les zones à risque, en particulier le jeune enfant et la femme enceinte, on peut utiliser des moustiquaires à imprégnation durable (MII) dont l'efficacité dure de 3 à 5 ans selon le modèle et les conditions d'utilisation. Lorsque plus de 80% d'une population dort sous une moustiquaire, toute la communauté cible peut être protégée. Les pulvérisations d'insecticides à l'intérieur des locaux constituent le moyen le plus efficace pour réduire rapidement la densité de moustiques. Cette technique est pleinement efficace lorsque 80% au moins des lieux fréquentés par les moustiques sont pulvérisés. L'efficacité de ces pulvérisations est de 3 à 6 mois selon l'insecticide utilisé et le type de surface pulvérisé (le DDT est efficace jusqu'à 12 mois). |
Dans cette logique, l'éducation et la sensibilisation jouent un rôle central. La connaissance du risque permet de le maîtriser, en cela l'éducation est primordiale. Certaines populations n'associent pas le paludisme aux moustiques. Des campagnes d'information et de prévention sont organisées sous l'égide des Nations Unies et de ses agences spécialisées (OMS, Unicef, Pnud) ou de partenariats divers associant ONG, initiatives d'origine publique et/ou privée (voir ci-dessous). Plus globalement, l'amélioration du niveau de développement permet indirectement des progrès. L'OMS préconise ainsi de coupler lutte contre le paludisme et contre le mal-développement, en l'associant à plusieurs des Objectifs du Millénaire pour le Développement (OMD) définis par l'ONU.
Des campagnes internationales : prévention, traitements
|
Différentes approches pour lutter contre le paludisme sont adoptées, ici sous l'égide de Population Services International (PSI), l'US Aid, l'US Centers for Disease Control (CDC), etc. :
|
Le Plan d'action global contre le paludisme (Global Malaria Action Plan / GMAP) : "Roll back malaria" (RBM)

Plan d'action mondial contre le paludisme (Roll back malaria / RBM) et Journée mondiale contre le paludisme, www.rollbackmalaria.org/gmap/fr/index.html
Quels sont les moyens et les financements du combat contre le paludisme ? Les États concernés luttent avec leurs propres moyens, mais leurs capacités de financement restent très inférieures aux besoins le plus souvent. Ils doivent remplir un rôle de veille de l'épidémie ou de l'endémie et faire remonter les informations, pas toujours fiables par ailleurs, souvent sous-estimées. Les acteurs locaux, les habitants, les sociétés civiles jouent un rôle fondamental dans l'adoption de nouveaux comportements propices à une meilleure prévention du risque. Dans cette perspective les programmes internationaux cherchent de plus en plus à associer les acteurs locaux à leur action. Par exemple, en Tanzanie, un programme de l'OMS encourage le développement de cultures d'Artemisia (la plante dont on extrait l'artémisine) y compris par de petits agriculteurs. Les financements internationaux consacrés à la lutte contre le paludisme n'ont jamais été aussi importants (près de 2 milliards d'euros en 2011), mais ils demeurent toutefois inférieurs aux fonds nécessaires aux objectifs fixés par l'OMS. Plusieurs institutions, comme la Banque Mondiale, participent aussi au financement de la lutte antipaludique.
La multiplicité des acteurs imposant une coordination, l'OMS est chef d'orchestre d'une large partie de l'action internationale et elle définit une stratégie globale destinée à encadrer l'action des États et des différents acteurs dans la lutte contre le paludisme. Le Global Malaria Eradication Program, voté par la huitième assemblée mondiale de la santé en 1955, avait l'objectif d'éradiquer le paludisme dans le monde. Cette initiative s'est poursuivie par des programmes globaux ambitieux. Actuellement, le Global Malaria Action Plan (GMAP), adopté en 2008, s'efforce de mieux évaluer et coordonner les moyens nécessaires à la lutte contre le paludisme et son slogan "Roll back malaria" se décline selon des objectifs précis parmi lesquels : atteindre une couverture mondiale, limitant notamment les risques de résurgence ; réduire le nombre de cas par rapport aux chiffres de 2000, de 50% en 2010, de 75% en 2015 ; réduire le nombre de décès par rapport aux chiffres de 2000 de 50% en 2010, atteindre 0% en 2015 ; sur le long terme, éradiquer le paludisme dans le monde, en rapprochant son incidence de zéro. Depuis 1998 une Journée mondiale du paludisme est décrétée tous les 25 avril.
Les progrès, s'ils peuvent paraître insuffisants, sont cependant spectaculaires. Dans le passé, de nombreux pays, en particulier dans les zones tempérées et subtropicales, ont réussi à éliminer le paludisme, laissant espérer son contrôle voire son éradication mondiale (voir supra). Cette tendance est confirmée sur le long terme et l'OMS estime que l'incidence du paludisme a été réduite de 17% dans le monde entre 2000 et 2010, les taux de mortalité ayant, sur la même période, chuté de 25%. Entre 2000 et 2010, des réductions de plus de 50% des cas de paludisme signalés ont été enregistrées dans 43 des 99 pays touchés par la transmission, alors que 8 autres pays ont affiché des tendances à la baisse de 25 à 50%. Ainsi, grâce à l'intensification de la lutte anti-vectorielle, les décès ont été divisés par deux entre 2000 et 2007 en Erythrée et au Rwanda. Dans la zone Caraïbes, la mortalité due au paludisme a chuté de 60% depuis 1975, en Chine, la maladie ne résiste que de manière résiduelle dans quelques régions et l'Arménie a été déclarée exempte de paludisme en 2011.
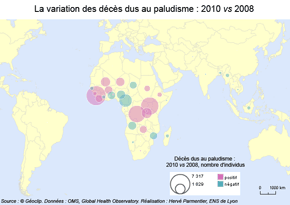
La lutte contre le paludisme : progrès et vulnérabilités
Variation des cas déclarés et des décès dus au paludisme : 2010 vs 2008Source : Géoclip réalisé par H. Parmentier |
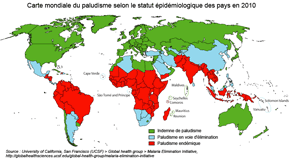
Les cas de paludisme déclarés présentent une assez grande variabilité inter-annuelle. Certains épisodes climatiques, liés à El Niño par exemple (2009 - 2010 était caractérisé par un épisode "modéré"*), peuvent engendrer des épisodes pluvieux favorables au vecteur. La croissance démographique entraîne aussi, mécaniquement et dans une certaine mesure, la croissance du nombre de cas. La comparaison entre la variation du nombre de cas déclarés et celle des décès traduit l'efficacité croissante des traitements et leur meilleure diffusion, mais là aussi variable d'un pays à l'autre. * Classification des épisodes El Niño par Environnement Canada, Statut épidémiologique des pays vis-à-vis du paludisme en 2010in "Shrinking the malaria map: progress and prospects", The Lancet, vol. 376, nov. 2010, Depuis 2000 trois pays ont totalement éradiqué la maladie : Maroc, Turkménistan, Emirats arabes unis. |
Mais ces progrès sont spatialement disparates, très nets en Amérique ou en Asie - Pacifique, ils le sont moins en Afrique. L'OMS classe les Etats en différents groupes en fonction de la dynamique du paludisme qui traverse différentes phases : pré-élimination ; élimination ; transmission interrompue. Par ailleurs, des phénomènes de double résistance se développent, réduisant l'efficacité de la lutte. Résistance d'abord du vecteur aux insecticides, DDT ou pyréthroïdes, qui posent problème dans les régions endémiques. Résistance ensuite du parasite aux traitements qui compromet les efforts de lutte, les antipaludéens les plus courants étant devenus inefficaces contre certaines souches de Plasmodium, particulièrement P. falciparum, versatile et mutant, champion du phénomène de multi-résistance, en particulier en Asie du Sud-Est.
L'incidence du paludisme est en partie liée au niveau de développement, ce qui questionne les faits de santé dans leur interaction avec le développement. L'OMS évalue à 12 milliards de dollars par an les pertes directes liées au paludisme. Le paludisme coûte à l'Afrique 1,3 point de croissance du PIB annuel, sa forte prévalence constitue un obstacle au développement durable du continent. Les pertes annuelles cumulées aboutissent à des différences substantielles de PIB entre les pays selon que le paludisme y sévit ou non : pour le seul Nigéria, les pertes sont estimées à plus de 500 millions de dollars (source OMS), entravant lourdement les progrès sociaux et économiques en cours. D'où l'impératif de gestion de ce risque, dont les enjeux, dans les espaces endémiques des pays en développement, dépassent largement le cadre de la santé publique. Tous les progrès restent fragiles et la lutte antipaludique impose une maîtrise du risque sur le long terme. Des efforts qui, lorsqu'ils se relâchent se traduisent presque systématiquement par de nouvelles épidémies comme on a pu le constater en Inde, dans l'Afrique des Grands Lacs, à Madagascar par exemple. Les objectifs actuels doivent se concentrer sur l'enjeu essentiel du maintien des progrès accomplis et de leur approfondissement.
En conclusion, l'étude du paludisme permet d'envisager la relation santé – territoires sous un angle moins déterministe et plus complexe qu'il n'y paraît, dessinant les contours d'un système aux multiples composantes. Les milieux apparaissent ainsi comme des conditions nécessaires (au travers des exigences écologiques du vecteur et du parasite) mais pas suffisantes à la compréhension de la transmission multi-factorielle de la maladie. La géographie de ce risque est ainsi fragmentée, complexe et dynamique, elle met en lumière les enjeux des risques sanitaires pour les pays en développement. Ce problème de santé publique majeur persiste encore, malgré des décennies de lutte, aux résultats encourageants mais en demi-teinte.
Notes
[1] Clara Loïzzo est professeure agrégée en Classes préparatoires aux grandes études, lycée Masséna, Nice. Sylviane Tabarly, professeure agrégée, responsable du site Géoconfluences, ENS de Lyon / Dgesco
[2] Le Co-artem est un médicament produit à base d'artéméther, dérivé semi-synthétique de l'artémisinine, et de luméfantrine, molécule synthétique antimalarique
[3] L'ASAQ, un espoir contre le paludisme, www.actwithasaq.org/fr/asaq5.htm. L'ASAQ n'est couvert par aucun brevet.
[4] Le groupe britannique GlaxoSmithKline développe un vaccin dénommé RTS,S dont les essais cliniques sont prometteurs. Il réduirait le risque de contracter la maladie d'environ 50% chez les enfants africains en bas âge, selon les premiers résultats d'un essai clinique de phase 3 conduit auprès de 6000 enfants dans sept pays d'Afrique subsaharienne. Présentation de cet essai et de ses résultats : "First Results of Phase 3 Trial of RTS,S/AS01 Malaria Vaccine in African Children", New England Journal of Medicine, 17 nov. 2011, www.nejm.org/doi/full/10.1056/NEJMoa1102287
[5] Le nombre de MII livrées par les fabricants en Afrique subsaharienne a considérablement augmenté, passant de 5,6 millions en 2004 à 145 millions en 2010. Les volumes fournis entre 2008 et 2010 (294 millions) suffisaient à couvrir 73% des 800 millions de personnes à risque, mais ces chiffres ne tiennent pas compte de retards de livraisondans certains pays ou de la perte des MII après leur distribution dans les foyers. Rapport 2011 sur le paludisme dans le monde, OMS,www.who.int/malaria/world_malaria_report_2011/wmr2011_summary_keypoints_fr.pdf
Sources et ressources bibliographiques
- Amat-Roze J.-M. - "Aspects de la géographie du paludisme", L'Information géographique, n°66 (2/2002), p. 236-243, 2002
- Ndioye T. - La société sénégalaise face au paludisme : politiques, savoirs, acteurs, Karthala / CREPOS, 2008
- Ngom R., Siegmund A. - Gestion des risques de santé en milieu urbain. Une orientation géostatistique et géospatiale (exemple de Yaoundé), www.esrifrance.fr/sig2009/heidelbergmultiagents.htm
- OMS, 2012, Rapport sur le paludisme dans le monde, disponible en ligne,www.who.int/malaria/world_malaria_report_2011/fr/index.html
- Pierrat C. - "Risque palustre : appréhender la vulnérabilité des individus à l'échelle locale (Sud du Bénin)", VertigO, vol. 11, n° 3, déc. 2011, http://vertigo.revues.org/11549
- Pierrat C. - Des moustiques et des hommes. Les territoires du paludisme à Tori-Bossito (sud du Bénin), thèse, université Paris I, novembre 2010, http://halshs.archives-ouvertes.fr/tel-00591841_v1
- Salem G., Legros F., Lefebvre-Zante E. Ndiaye G., Bouganali H., Ndiaye P., Badji A., Trape J.-F. - "Espace urbain et risque anophélien à Pikine (Sénégal)", Cahiers Santé, 1994/4, p.347-357, 1994,http://horizon.documentation.ird.fr/exl-doc/pleins_textes/pleins_textes_6/b_fdi_35-36/41313.pdf
- Salem G. - La santé dans la ville : géographie d'un petit espace dense, Karthala / ORSTOM, coll. "hommes et société", 1998
- Salem G., Vaillant Z. - Atlas mondial de la santé : quelles inégalités, quelle mondialisation ?, Autrement, coll. Atlas monde, 2008
- Sorre M. - "Complexes pathogènes et géographie médicale", Annales de géographie, vol. 42, n°235, p. 1-18, 1933
- Vaillant Z. - La Réunion : koman i lé ? Territoires, santé, société, Puf, coll. "partage du savoir", 2008
- Vigneron E. - "Santé et territoires", La Documentation Photographique n°8015, La Documentation Française, 2000
- Vigneron E. - Le territoire et la santé : transition sanitaire en Polynésie, CNRS Eds, coll. "espaces et milieux", 1998
Webographie
Organismes institutionnels
- Thème paludisme, OMS, www.who.int/topics/malaria/fr
- World Malaria Report 2011, www.who.int/malaria/world_malaria_report_2011/en/index.html
Aspects médicaux et techniques
- CNR Paludisme, Centre national de référence sur le paludisme,www.imea.fr/imea-recherche/imea-rba-chimiosenspalu.php
- Caisse des français de l'étranger, Guide pratique des pathologies infectieuses,www.cfe.fr/pages/votre-sante/guidespatho.php?id=401
- Pour des précisions sur l'aspect médical,www-smbh.univ-paris13.fr/smbh/pedago/resour_parasitologie/cours_paludisme_DCEM1.pdf
- Centre National de Référence de l'Epidémiologie du Paludisme d'Importation et Autochtone Français,www3.chu-rouen.fr/Internet/services/sante_voyages/pathologies/paludisme
- Malaria Hotspots, site grand public de sensibilisation sur le paludisme, www.malariahotspots.co.uk
- avec des mises au point simples, par exemple sur la transmission de la maladie,www.malariahotspots.co.uk/facts-howspreads.html [en anglais]
La lutte contre le paludisme
- Objectif 6 des "Objectifs du millénaire pour le développement" : Combattre le VIH/sida, le paludisme et d'autres maladies, www.un.org/fr/millenniumgoals/aids.shtml
- Roll back Malaria, le site de l'OMS consacré à la lutte contre le paludisme, www.rbm.who.int
- University of California, San Francisco (UCSF) > Global health group > Malaria Elimination Initiative,http://globalhealthsciences.ucsf.edu/global-health-group/malaria-elimination-initiative
- Fondations ou associations, quelques exemples :
- Asian Collaborative Training Network for Malaria, www.actmalaria.net/home
- Africa Fighting Malaria, www.fightingmalaria.org
- Coalition against Malaria in Ethipia : http://malaria-et-en.client.fatbeehive.com
- une liste exhaustive sur le site Roll Back Malaria de l'OMS : www.rbm.who.int/links.html
Cartes et atlas
- Atlas évolutif du paludisme à Madagascar, www.pasteur.mg/spip.php?article286
- Atlas of Malaria Eliminating Countries,www.malariaeliminationgroup.org/sites/default/files/atlas/global/Global-Atlas-2011.pdf
- Malaria Atlas Project (MAP), www.map.ox.ac.uk
- ressources cartographiques, www.map.ox.ac.uk/browse-resources
- Atlas du risque de malaria en Afrique, projet Mapping Malaria Risk in Africa (MARA), www.mara.org.za
- Malaria in Southern Africa, www.malaria.org.za/Malaria_Risk/Risk_Maps/risk_maps.html
- projet de réduction de l'impact de la malaria à l'échelle régionale, associant Afrique du Sud, Swaziland et Mozambique, dans une région frontalière particulièrement sensible, www.malaria.org.za/lsdi/Progress/ProgressMaputo/progressMaputoProvince.html
Clara Loïzzo, CPGE, lycée Masséna, Nice
et Sylviane Tabarly, ENS de Lyon / Dgesco
pour Géoconfluences, le 28 juin 2012
Pour citer cet article :
Clara Loïzzo et Sylviane Tabarly, « Espaces et territoires du paludisme », Géoconfluences, juin 2012.
https://geoconfluences.ens-lyon.fr/doc/transv/sante/SanteDoc.htm


 Mode zen
Mode zen