L'organisation territoriale et la planification sanitaire en France
La planification, au sens général et sur le principe, vise à distribuer équitablement les biens, les services et les ressources aux populations d'un territoire. L'objectif de la planification sanitaire est donc la répartition équitable des services de santé sur le territoire. Elle s'inscrit dans une politique d'aménagement sanitaire du territoire destinée à assurer l'efficience du système de soins et elle doit rendre l'offre de soins accessible à tous en réduisant autant que faire se peut les inégalités et les disparités géographiques de santé. Elle se fait dans un cadre qui peut être plus ou moins autoritaire et contraignant, normatif ou seulement incitatif.
En France, la planification sanitaire, d'abord nationale, s'est progressivement régionalisée dans le cadre des dynamiques de la décentralisation et pour mieux orienter les choix en fonction des besoins et de l'offre de santé. Dans un contexte plus large et de plus en plus contraint (Révision générale des politiques publiques / RGPP, réalités territoriales et démographiques, etc.) de la politique publique de santé, la planification sanitaire a profondément évolué au cours des dernières décennies.
Principales évolutions législatives et réglementaires du système de santé en France
C'est au lendemain de la Seconde guerre mondiale, suivant les préconisations du Conseil national de la Résistance, que l'ordonnance du 4 octobre 1945 pose l'acte de naissance du régime général de Sécurité sociale et de sa "branche maladie" impulsant ainsi le développement des structures de soins. À partir des années 1970, des mesures législatives se sont multipliées afin de rationaliser les dépenses de santé, d'améliorer la qualité des soins et leur accessibilité.
Tout d'abord, la loi du 31 décembre 1970 instaure, entre autres, la carte sanitaire pour planifier l'offre hospitalière et la répartition quantitative des équipements. Le Préfet délivre ou refuse les autorisations et agréments pour construire ou équiper une structure de soins.
La loi du 31 juillet 1991 portant réforme hospitalière vise à répondre de manière plus précise aux objectifs de qualité et d'accès aux soins ainsi que de maîtrise des dépenses hospitalières. Cette loi élargit le champ d'intervention des établissements de soins publics et privés par leur participation à des actions de santé publique. Il s'agit d'une planification qualitative.
Cette loi de 1991 prend en compte la dimension régionale en tant que référence sanitaire, certains pouvoirs de l'État sont délégués aux instances régionales et locales. Un nouvel instrument de planification sanitaire est mis en place, le Schéma régional de l'organisation sanitaire (Sros), qui précise la manière dont la carte sanitaire doit être organisée à partir des besoins réels de la population et qui définit les orientations et l'organisation de l'offre hospitalière. Cette loi promeut aussi les alternatives à l'hospitalisation (par ex. l'Hospitalisation à domicile, HAD).
L'ordonnance du 24 avril 1996 institue les Agences régionales de l'hospitalisation (ARH) dont les missions sont de/d' : planifier la politique régionale de l'offre de soins en élaborant le SROS ; réguler cette offre par des autorisations d'activité et de dotation en équipements lourds, par des signatures de contrats pluriannuels d'objectifs et de moyens avec les établissements de santé ; contrôler l'activité des établissements de santé en approuvant les prévisions de ressources et de dépenses des établissements ; assurer la jonction avec la médecine de ville en intervenant dans les Missions régionales de santé (MRS) ; participer à la mise en œuvre de la politique de santé publique. Les budgets sont régionalisés afin de favoriser la complémentarité de l'offre de soins entre public et privé. Par ailleurs, l'ordonnance du 24 avril 1996 instaure un nouveau système de financement pour parvenir à maîtriser les dépenses sociales et de santé en fixant des objectifs de dépenses en fonction des prévisions de recettes, les coûts étant régulés annuellement par la Loi de financement de la sécurité sociale (LFSS).
En 2003, dans le cadre du "Plan Hôpital 2007", l'ordonnance du 4 septembre simplifie et régionalise les démarches de planification : la carte sanitaire est supprimée, le SROS devient l'outil unique de planification, les "secteurs sanitaires" sont remplacés par des "territoires de santé", toutes les autorisations sont déconcentrées au niveau des ARH. La coopération sanitaire entre établissements publics et privés est développée, en faisant du Groupement de coopération sanitaire (GCS) le cadre naturel des coopérations et des réseaux de santé. Les nouveaux SROS se voient confier comme objectifs d'assurer une organisation sanitaire territoriale permettant le maintien ou le développement d'activités de proximité. Cette ordonnance définit une nouvelle régulation de l'offre de soins pour s'efforcer de garantir une offre adaptée aux besoins sur tout le territoire national.
Les Schémas régionaux d'organisation des soins (Sros) : de 1991 à 2011, vingt années d'ajustements
|
C'est la la loi du 31 juillet 1991 portant réforme hospitalière qui, prenant en compte la dimension régionale en tant que référence sanitaire, met en place les Sros qui participent à la planification sanitaire. Trois générations de Sros se sont succédé et ont concouru à la territorialisation de l'offre sanitaire.
|
- En 2009, la loi n° 2009-879 du 21 juillet "portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires" et plus connue sous l'intitulé de loi "Hôpital, patients, santé, territoires" ou loi HPST porte une large réforme autour de ces quatre titres : 1) la modernisation des établissements de santé (Hôpital), 2) l'amélioration de l'accès à des soins de qualité (Patients), 3) la prévention et la santé publique (Santé), 4) l'organisation territoriale du système de santé (Territoires).
Le titre 1 stipule, entre autre, que les directeurs des hôpitaux seront des cadres de l'administration et de la gestion et non plus des médecins et la performance de l'établissement se mesurera entre autres à la quantité d'activités exercées sur une année (Tarification à l'activité, T2A). Ces deux points ont été fort controversés. Le titre 2 vise à mieux contrôler et évaluer les pratiques professionnelles, à favoriser une meilleure coordination entre professionnels (public/privé, rôle du médecin traitant renforcé) et une meilleure prise en compte des réalités locales, offre de soins/demande de soins. Le titre 3 met l'accent sur le patient comme acteur de sa propre santé, sur la prévention, renforcée par rapport à la restauration, sur les grandes causes de la mortalité prématurée évitable. Enfin, le titre 4 organise les Agences régionales de santé (ARS, voir infra) et associe "territoires de santé" et "accessibilité aux soins", clairement corrélés.
La loi HPST crée des obligations qui pèsent plus particulièrement sur les établissements publics et privés d'intérêt collectif, mais aussi sur les établissements privés lucratifs ou les cabinets de médecins libéraux pour autant qu'ils mettent en œuvre une mission de service public : égal accès à des soins de qualité ; permanence de l'accueil et de la prise en charge, ou orientation vers un autre établissement ou une autre institution, dans le cadre défini par l'ARS ; prise en charge aux tarifs opposables.
Impacts des évolutions de la planification sanitaire : stupeurs et tremblements, l'exemple du Blanc (Indre)
|
Au Blanc (sous préfecture de l'Indre et principale ville du PNR de la Brenne), comme dans de nombreuses autres communes comparables en France, les restructurations de moyens et de personnels impliquées par les réformes successives de la planification sanitaire ont entraîné mobilisations et protestations face à la disparition d'établissements de proximité, par ailleurs pourvoyeurs d'emplois. Un Comité de défense du Centre hospitalier du Blanc a multiplié les actions dont témoignent les photos ci-contre : de haut en bas, manifestations en février 2012 à Paris, en décembre 2011 au Blanc. Ces mobilisations et l'action des élus ont débouché sur un moratoire accordé par le ministère de la Santé jusqu'à la fin de l'année 2012. Mais le directeur de l'ARS a pris fin mai 2012 un arrêté validant le Plan régional de santé et confirmant la transformation du service de chirurgie du Blanc en chirurgie ambulatoire ainsi que la fermeture de la maternité. Le moratoire était alors remis en cause ! La nouvelle ministre de la santé, Marisol Touraine, a confirmé les principes du moratoire … affaire à suivre, parmi d'autres. Source des photos : Blog du Comité de défense du centre hospitalier du Blanc, http://indispensables-maternite-chirurgie-leblanc.over-blog.com Actualités sur la situation, La Nouvelle République, www.lanouvellerepublique.fr/Indre/.../2012/06/13/Hopital-On-ne-lache-pas-! |
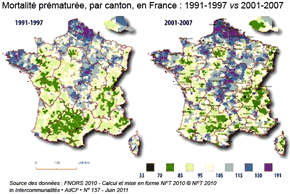
Quel bilan peut-on faire de ces évolutions dans la prise en charge socio-spatiale de la santé en France depuis les années 1990 ? Les inégalités semblent demeurer, voire même s'aggraver. Les inégalités territoriales de santé ont cessé de reculer en France depuis la fin des années 1990. Ainsi, alors que le taux de mortalité prématurée s'est globalement amélioré en France, les écarts se sont creusé à l'échelle cantonale (encadré ci-dessous). La grande majorité (85%) des cantons qui étaient en surmortalité au début des années 1990 le restent dix ans plus tard et un grand nombre de cantons (23%) qui bénéficiaient d'un taux de mortalité prématurée inférieure à la moyenne offrent en fin de période des taux de mortalité prématurée supérieurs à la moyenne. La création des ARS par la loi HPST a pour objectif de répondre à ces évolutions néfastes et il faut alors souhaiter que "la crainte jacobine de l'inégalité" ne parvienne à "brider les initiatives et interdire la diffusion des progrès générés par les acteurs de terrain" selon E. Vigneron, S. Haas, B. Péricard (Intercommunalités, juin 2011).
Enfin, sur le plan de la démographie médicale, le bilan de la loi HPST est très mitigé. Les mesures sont restées strictement incitatives, respectant le principe de la liberté d'installation des praticiens libéraux. Mais si les mesures incitatives se révèlent inefficaces, les pouvoirs publics n'auront d'autre possibilité que d'en venir à des mesures contraignantes, difficiles à accepter par la profession qui n'aura cependant pas le choix.
Inégalités vis à vis de la santé en France : situation, évolutions
Mortalité prématurée par canton : 1991-1997 vs 2001-2007Évolution de la mortalité prématurée évitable toutes causes, par zone d'emploi entre 1982 et 2007 : ci-contre, en .pdf |
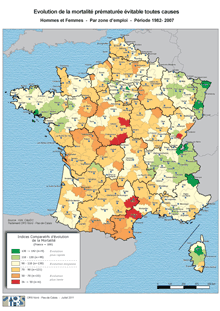 |
Sources : - à gauche, E.Vigneron, S. Haas, B. Péricard - L'élu, la santé, le territoire… deux ans après la loi HPST, Assemblée des communautés de France (AdCF), Intercommunalités, n°157, juin 2011, www.adcf.org/5-339-Intercommunalites-le-mensuel.php - à droite, Observatoire régional de la santé - Nord Pas de Calais - Indice comparatif d'évolution de la mortalité entre 1982 et 2007 : évolution de la mortalité prématurée (avant 65 ans), www.orsnpdc.org et www.orsnpdc.org/actualites/ICEM%20TTC.pdf
Territoires de santé et planification sanitaire
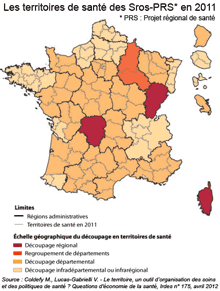
La notion de territoire de santé, a connu, en France, une évolution progressive. Ces territoires se sont d'abord constitués en fonction de l'offre de soins existante autour des établissements hospitaliers, puis en fonction des données démographiques et socio-économiques, administratives et politiques. L'ordonnance de simplification sanitaire du 4 septembre 2003 visait à passer d'une logique de planification hospitalière à une approche globale basée sur l'évaluation des besoins de santé. Elle a supprimé la carte sanitaire et instauré le territoire de santé pensé autour de l'organisation des soins encadré par des objectifs quantifiés de l'offre de soins et sur la base de la concertation entre acteurs de santé avec les Conférences sanitaires de territoire. Ces dernières sont conçues comme un espace de concertation entre les acteurs du champ de la santé au sens large : professionnels, élus et usagers. Selon leurs activités et leurs équipements les territoires de santé peuvent constituer un espace infrarégional, régional, interrégional ou national. Pourtant l'aboutissement de cette démarche a été variable selon les territoires et les incitations à coopérer ont souvent été en-deçà des ambitions et des enjeux, expliquant les limites des actions de coopération engagées.
Zonages des territoires de santé : de la logique hospitalière à l'évaluation des besoins
|
Les textes d'application des Sros 1 fixaient un seuil minimum de 200 000 habitants par secteur sanitaire en règle générale. La délimitation des secteurs résultait souvent d'un compromis entre réalités humaines et contraintes administratives et politiques. Certaines régions utilisaient les concepts des villes et bourgs attractifs définis par l'Insee ou les zones d'emploi ; d'autres, les zones d'attraction hospitalière mesurées à partir d'enquêtes, etc. La France comptait ainsi 152 secteurs en 1994. Les découpages sont restés le plus souvent en l'état dans le cadre des Sros 2 et il y eut peu de réelles remises en question des zonages. En revanche, des découpages infra-sectoriels complémentaires au secteur sanitaire sont créés lorsque la taille du secteur pose problème pour l'observation de certaines activités (bassins de chirurgie ou bassins de naissance) ou bien encore pour créer des espaces de coopération entre établissements (pôles de coopération). La génération des Sros 3 apporte de profondes modifications dans la planification sanitaire régionale, visant à passer d'une logique de planification hospitalière à une approche plus globale basée sur l'évaluation des besoins de santé. La carte sanitaire est supprimée et le Sros est l'unique outil de planification, prévoyant les évolutions de l'offre de soins préventifs, curatifs et palliatifs, répondant aux besoins de santé physique et mentale, et fixant par une annexe des objectifs quantifiés d'offre de soins par territoire de santé. Source de la carte : Coldefy M. (Irdes), Lucas-Gabrielli V. - Le territoire, un outil d'organisation des soins et des politiques de santé ?, Irdes, Questions d'économie de la santé, n°175, av. 2012, www.irdes.fr/EspaceRecherche/QesSommaire.html |
Les territoires issus des SROS 3 (2006-2011) sont hétérogènes, de tailles différentes, très cloisonnés autour des équipements hospitaliers et ils intègrent assez peu la médecine de ville et les secteurs médicaux-sociaux. Les territoires des hôpitaux, dont les limites sont alors définies par le directeur de l'agence régionale de l'hospitalisation (ARH) sont différents selon les activités (médecine, chirurgie, etc.) et selon les niveaux de prise en charge. |
La loi HPST de 2009 (voir supra) montrait l'importance attachée à la notion de territoires de santé en lui consacrant une partie intitulée "Territoires de santé et conférences de territoire". La Conférence de territoire de chacun des territoires est composée de représentants des différentes catégories d'acteurs du système de santé du territoire de santé. En organisant les Agences régionales de santé (ARS), la loi HPST territorialise l'action publique dans le domaine sanitaire. Pour mettre en œuvre la nouvelle organisation des soins, les ARS sont chargées de définir de nouveaux territoires de santé à vocation plus large que les anciens territoires suivis des ARH très hospitalo-centrés. Il s'agit de territoires "pertinents pour les activités de santé publique, de soins et d'équipement des établissements de santé, de prise en charge et d'accompagnement médico-social ainsi que pour l'accès aux soins de premier recours" (Art. L. 1434-16 du code de la santé publique).
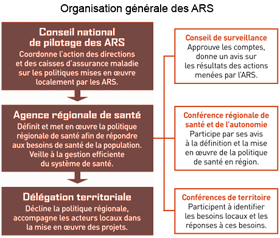
Les Agences régionales de santé (ARS)
|
Les ARS sont des Établissements publics de l'État à caractère administratif (EPA) sous tutelle ministérielle directe mais disposant d'une part d'autonomie. Elles interviennent en matière de prévention, de soins en ville et à l‘hôpital et en matière médico-sociale, domaines auparavant cloisonnés entre différentes administrations. Elles se substituent ainsi à sept organismes (dont les Agences régionales de l'hospitalisation, ARH, les Directions régionale et départementales de l'action sanitaire et sociale, Drass et Ddass, les Union et Caisse régionales de l'assurance maladie, Urcam et Cram) dans le but de simplifier et de clarifier l'organisation sanitaire régionale. Les 26 ARS mises en place par la loi HPST doivent décliner au niveau régional la politique de santé publique et doivent tenir compte "des spécificités de chaque région". Elles sont notamment chargées de la veille sanitaire, de la promotion de la santé dans leur région et elles contribuent à répondre aux situations d'urgence ou de crise. Elles doivent améliorer l'efficacité du système de santé et en renforcer l'ancrage territorial en l'adaptant aux besoins et aux spécificités de chaque territoire. Chaque ARS a délimité un ou plusieurs "territoires de santé" à travers sa région. Une Conférence de territoire est constituée dans chacun d'eux et peut participer au travail de planification de l‘ARS qui doit se doter, depuis 2011, d'un Projet régional de santé (PRS). Pour contrôler l'offre de santé sur son territoire, l'ARS doit conclure des Contrats pluriannuels d'objectifs et de moyens (Cpom) avec chacun des établissements de santé, ainsi qu'avec les structures médico-sociales dépassant un certain seuil. |
Les directeurs généraux des ARS sont dotés de nombreuses compétences. Une consultation des acteurs de la santé et du médico-social de la région est assurée sur la base de nouvelles instances de "démocratie sanitaire" de l'ARS : un Conseil de surveillance, sorte de conseil d'administration ; la Conférence régionale de la santé et de l'autonomie (CRSA), au rôle uniquement consultatif, qui comprend notamment des représentants des usagers, des collectivités territoriales, des professionnels, ou des gestionnaires d'établissements ; deux "commissions de coordination des politiques publiques de santé" qui associent des représentants de l'État, des collectivités territoriales, de la Sécurité sociale et doivent "assurer la cohérence et la complémentarité" de leurs actions. |
Le territoire est donc largement reconnu en France comme une composante fondamentale des politiques de santé publique et la loi HPST en réaffirme l'importance. Pourtant, il est souvent constaté la difficulté à maitriser cette notion multiple aux définitions finalement assez variées (Moradell, 2009). Dans la perspective des Conférences de territoire associées à la création des ARS, la question de la définition du territoire de santé pertinent est à nouveau posée. Alors, quelle peut être cette "espèce d'espace" pour résoudre le défi de réduction des inégalités de santé ? Le territoire de santé pertinent et productif ne peut pas être un cadre absolu, rigide. Peut-être devrait-on d'abord le considérer comme une surface malléable et savoir changer de "lunettes" : il s'agit d'avoir une vision proche mais aussi de s'éloigner suffisamment pour repérer les leviers et les freins agissant sur ce territoire. Le choix de ne pas se focaliser sur un seul échelon territorial répond à l'enjeu de situer la santé et ses politiques associées dans un espace articulé et réactif, où les politiques et les expériences se nourrissent de façon réciproque, du local au régional. "Comment chacun peut-il être en possibilité de réaliser cette danse composite, associant mouvements ascendants et descendants, où règnent au centre, des habitants" (Mathilde Moradell, 2009, voir infra, l'exemple en région Rhône-Alpes) ?
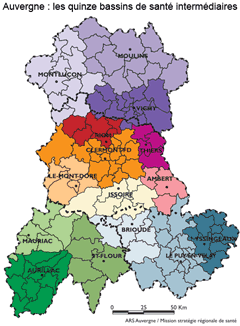
Les nouveaux territoires de santé auvergnats
La loi HPST de 2009 prévoit plusieurs dispositions pour adapter les réponses de santé aux spécificités et aux besoins locaux, pour améliorer la répartition territoriale de l'offre de soins et médico-sociale et pour lutter contre les inégalités de santé. Dans ce cadre, l'ARS d'Auvergne a défini, après concertation, les territoires de santé pertinents. Quelles ont été les démarches et la méthode adoptées pour en tracer les contours ?
Pour structurer l'offre de santé dans sa globalité (offre de prévention et de premier recours, prise en charge médico-sociale, offre de soins et offre hospitalière), l'ARS d'Auvergne a défini quatre niveaux de territoires de santé en fonction de quatre spécificités régionales : vieillissement de la population, faibles densités de population à la composante fortement rurale et éloignement excessif des équipements collectifs pour une partie de la population. Sur cette base, le zonage territorial retenu s'appuie sur des critères objectifs de recours et d'accessibilité aux services de santé et il organise les réponses en quatre niveaux, chacun répondant à un objectif précisé au cours des consultations des partenaires.
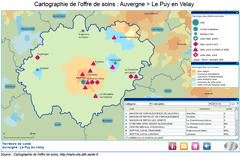
Du diagnostic territorial aux bassins de santé et à l'offre de soins : exemple de l'Auvergne
Éléments pour un diagnostic territorial |
Sources :
- A. Mesphoulès et V. Vallès - Nouveaux territoires de santé auvergnats, Insee Auvergne, la Lettre n°74, août 2011,www.insee.fr/fr/themes/document.asp?reg_id=10&ref_id=17799
- Cartographie de l'offre de soins, http://carto-ets.atih.sante.fr
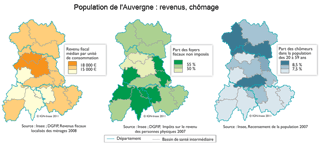
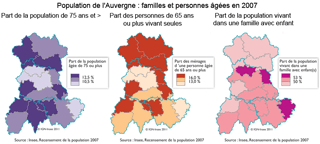
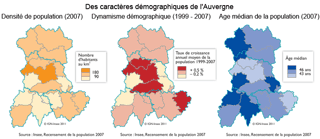
Les quinze bassins de santé intermédiaires présentent des différences, aussi bien dans leur composante géographique, démographique que socio-économique. Bien desservie par les infrastructures de communication et de transport, la population résidant à proximité des grandes villes bénéficie de conditions d'accès aux équipements et services les plus favorables. En dehors du bassin de santé clermontois, les bassins d'Yssingeaux, Riom et Issoire captent l'essentiel de la croissance démographique régionale. Depuis le début des années 2000, leur attractivité auprès des familles leur confère le plus fort dynamisme. Avec une population vieillissante et des contraintes liées à leur relief, les bassins de santé plus ruraux (Mauriac, Ambert et le Mont-Dore) accusent en revanche des pertes de population. Les personnesâgées, plus nombreuses, sont fragilisées à la fois par l'isolement et la précarité financière. Le vieillissement et la pauvreté n'épargnent pas pour autant les territoires plus urbains : Vichy et Montluçon en sont l'exemple. Ces deux bassins, avec celui de Thiers, connaissent un chômage plus élevé qu'ailleurs et présentent ainsi des signes de fragilité socio-économique.
Cent vingt-trois bassins de santé de proximité constituent le premier niveau dédié à l'observation, en particulier de l'offre de premier recours pour prévoir et susciter les installations et/ou les modes d'organisation des réponses de proximité, dont le pivot naturel est le médecin généraliste. Ces bassins de proximité sont ceux des "pratiques spatiales de la vie quotidienne". Leur construction est faite autour de la notion de pôle de santé de base (communes comptant a minima un médecin généraliste, un infirmier, un masseur-kinésithérapeute, un chirurgien-dentiste, une pharmacie) et de la notion de bassins de patientèle (zones d'attractivité déterminées à partir des déplacements constatés des patients vers leurs médecins généralistes). Chaque bassin de proximité est un regroupement de bassins de patientèle, effectué en privilégiant la meilleure accessibilité géographique et en retenant, sauf exception, un seuil de population minimale de 2 500 habitants.
Quinze bassins de santé intermédiaires dont la finalité est d'assurer la coordination des offres de prévention médico-sociale, ambulatoire et hospitalière. Ils doivent permettre prioritairement la coordination de la prise en charge de la personne âgée, dans le cadre d'un parcours de soins entre l'ambulatoire, le sanitaire et le médico-social. Leur construction s'est fondée dans un premier temps sur un regroupement de bassins de santé de proximité autour des établissements hospitaliers offrant a minima un accueil des urgences et une prise en charge en médecine polyvalente (soit 13 établissements) et en prenant en compte leur attractivité. Les bassins de santé de proximité les plus éloignés des pôles hospitaliers ont été identifiés, en considérant que le temps maximum tolérable est compris entre 30 et 45 minutes. Deux bassins supplémentaires ont été créés autour des établissements hospitaliers d'Yssingeaux et du Mont-Dore pour améliorer les temps d'accès des territoires.
Le territoire départemental, lieu d'implantation des conférences de territoires, a été retenu comme territoire de concertation de façon à mettre en cohérence les programmes territoriaux.
Enfin, au quatrième niveau, le territoire régional est celui de la définition des orientations stratégiques et de la planification, de détermination des politiques, d'animation et de coordination de ces dernières.
Sources et ressources
- Portraits de santé - L'état des territoires d'Auvergne - mars 2012. La synthèse régionale et les bassins de santé intermédiaires, www.ars.auvergne.sante.fr/index.php?id=131757
- Portraits de santé : l'état des territoires d'Auvergne, www.ars.auvergne.sante.fr/index.php?id=102485
Diagnostic et définition des territoires de santé : une réflexion à partir de l'exemple de la région Rhône-Alpes (d'après Mathilde Moradell, 2009)
En région Rhône-Alpes, dans le cadre du Plan régional de santé publique (PRSP), les territoires de santé correspondent aux Zones de soins de proximité (ZSP), les plus "locales" des zones fonctionnelles du Sros. C'est sur la base de ce maillage et au regard de critères socio-sanitaires que des scores de vulnérabilité ont été calculés. Les besoins et l'offre de soins suffisent-ils à définir des "territoires de santé" ? Si les Sros ont réellement permis de progresser dans la compréhension des modalités de découpage de l'espace sanitaire, les "territoires de santé" sont d'abord, et avant tout, des territoires du soin et du recours aux soins… La santé se réduirait-elle alors au soin ?
L'attention au territoire est, au-delà d'un souci d'organisation et de gestion du système de soins, associée à la possibilité de comprendre et d'agir sur les interrelations entre la santé et cet espace, investi et produit par des habitants et des acteurs de santé. La force d'une approche territorialisée va au-delà de la possibilité d'envisager la santé de façon globale, transversale et de dépasser les logiques sectorielles et centrées sur le soin. Elle permet "d'ancrer la politique de santé publique dans les mécanismes même de la production du territoire pour l'infléchir" (Zoé Vaillant, 2009), ce qui ne peut pas être réalisé sans une connaissance intime du lieu, sans une rencontre de la population, des acteurs présents et une compréhension de leur mode d'inscription sur le territoire. L'échelon du local, défini comme celui de l'espace vécu par les habitants doit d'abord être identifié comme agissant et légitime. C'est depuis ce niveau local que les acteurs du logement, de l'insertion, de la culture et du monde du travail peuvent se mettre autour de la table (exemple des Ateliers santé ville / ASV) pour envisager le bien vivre de la population de leur territoire. Mais ce territoire du local doit-il être le seul envisagé ?
Selon les problématiques de santé, selon les angles d'attaque choisis pour un même problème de santé, le maillage territorial adéquat n'est pas le même. À titre d'exemple, l'intervention dans le champ de la santé mentale mobilise différentes échelles. Il y a le territoire du quotidien des habitants (voisinage), celui des points écoute, à distance du domicile et celui du secteur psychiatrique qui organise les soins. Pour agir, il s'agit aussi de comprendre les phénomènes associés à la problématique, ceux-ci pouvant se situer au-dehors du territoire proprement dit : positionnement du quartier dans la ville, distance parcourue par les lycéens, etc. Le risque de se focaliser sur le local, ou tout autre échelon territorial, est de circonscrire le problème au seul lieu envisagé et de potentiellement le stigmatiser davantage, voire de ne pas être en possibilité de mobiliser des ressources toutes proches mais situées au-dehors du périmètre…
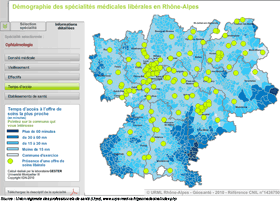
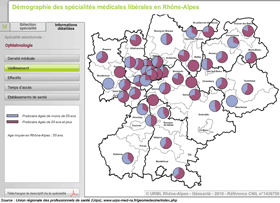
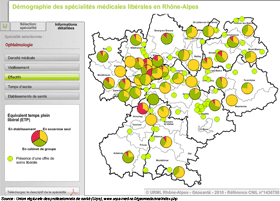
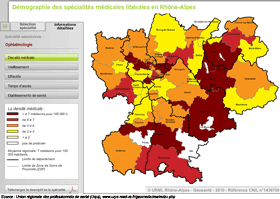
Rhône - Alpes : éléments pour un diagnostic territorial. Exemple de l'ophtalmologie : temps d'accès, effectifs, densité médicale, vieillissement
Source : Cartographie interactive, Union régionale des professionnels de santé (Urps), www.urps-med-ra.fr/geomedecine/index.php
Les mailles d'analyse du territoire des cartes ci-dessus ont été les communes et les Zones de Soins de Proximité (ZSP) définies par l'Agence régionale pour l'hospitalisation, dans le cadre du SROS, comme zones de l'offre hospitalière de premier niveau (critère du zonage : le flux des patients). Le choix de la ZSP comme territoire d'analyse a été dictée surtout par la nécessité de pouvoir superposer les données libérales et hospitalières en termes d'offres de soins ; mais aussi parce que l'implantation géographique des praticiens spécialisés est souvent très proche des établissements de santé.
Le cas de l'ophtalmologie a été retenu car cette discipline est un marqueur de l'accès aux soins souvent cité. Mais quelle que soit la discipline étudiée, le découpage territorial ne suffit pas à une analyse fine de l'offre de soins, aussi l'approche en terme de temps d'accès à l'offre la plus proche a été retenu.
Sources et ressources
- Mathilde Moradell - Promotion de la santé et territoires, Education santé Rhône-Alpes, N ° 3, décembre 2009, www.craes-crips.org/revue/03_art01.asp?id=279
- Zoé Vaillant - Le territoire, une clé pour une approche globale de la santé ?, Education santé Rhône-Alpes, n°3, décembre 2009, www.craes-crips.org/revue/03_art02.asp?id=279
- Observatoire régional de la santé – Rhône Alpes, www.ors-rhone-alpes.org
- Le site BALISES met à disposition des acteurs de santé publique de la région Rhône-Alpes des indicateurs déclinés géographiquement, www.balises-rhone-alpes.org
- Indicateurs territoriaux pour la santé publique en Rhône-Alpes, www.balises-rhone-alpes.org/indicateurs-territoriaux/#
- Les Ateliers Santé Ville de Rhône-Alpes. Etat des lieux et perspectives d'accompagnement en région. Actes du forum régional du 25 juin 2009, www.education-sante-ra.org/publications/2009/actes_forum_regional_250609.pdf
Quelques sources et ressources générales
- Les Agences régionales de santé (ARS), site portail, www.ars.sante.fr
- Parhtage, portail des Agences régionales de l'hospitalisation (jusqu'à la création des Agences régionales de santé), www.parhtage.sante.fr
- Cartographie de l'offre de soins, http://carto-ets.atih.sante.fr
- Les Schémas régionaux d'organisation des soins (Sros), www.sante.gouv.fr/sros.html
- La Nouvelle fabrique des territoires (analyse de données sanitaires et sociales pour le diagnostic et la prospective en santé). http://nft.fr
- La Gazette santé-social, www.gazette-sante-social.fr
- Panorama des établissements de santé, édition 2011, Direction de la recherche, des études, de l'évaluation et des statistiques, www.drees.sante.gouv.fr/.../edition-2011,10175.html
- Études et résultats, www.drees.sante.gouv.fr/etudes-et-resultats,678.html
- Les emplois publics de santé : une autre logique de répartition territoriale, www.insee.fr/fr/themes/document.asp?reg_id=19&ref_id=12533#inter6
- Sénat - Offre de soins : comment réduire la fracture territoriale. Rapport d'information n° 14 (2007-2008) de M. Jean-Marc Juilhard, au nom de la commission des affaires sociales, 4 octobre 2007 www.senat.fr/rap/r07-014/r07-014_mono.html et www.senat.fr/rap/r07-014/r07-0141.pdf
Conception, réalisation : Sylviane Tabarly, ENS de Lyon / Dgesco
pour Géoconfluences, le 28 juin 2012
Retour haut de page
Mise à jour : 28-06-2012
Copyright ©2002 Géoconfluences - DGESCO - ENS de Lyon
Tous droits réservés, pour un usage éducatif ou privé mais non commercial
Pour citer cet article :
Sylviane Tabarly, « L'organisation territoriale et la planification sanitaire en France », Géoconfluences, juin 2012.
https://geoconfluences.ens-lyon.fr/doc/transv/sante/SanteDoc2.htm


 Mode zen
Mode zen