Mobilités et accès aux soins des migrants en France
1. Éléments de cadrage théorique : mobilités, santé et migrations
2. La santé et l'accès aux soins des migrants à l'épreuve des politiques publiques
3. Les entraves à l'accès aux soins dans l'expérience migratoire
4. Les mobilités et la santé : regards croisés
Bibliographie | citer cet article
Mobilités des populations et diffusion des maladies sont deux phénomènes qui, dans la littérature en épidémiologie, santé publique ou sciences sociales (Boyle & Norman 2010), interrogent à double titre. D'abord, du point de vue conceptuel, la question de ces mobilités en lien avec la santé invite à réfléchir sur "la mobilité" en tant que notion traversant tous nos champs d'étude, et sur "les mobilités" comme révélatrices de phénomènes sociaux transversaux. Ensuite, cette association entre mobilités et diffusion des maladies peut produire une série de représentations négatives sur les populations mobiles, et notamment les migrants. Le maniement de cette notion est donc délicat, mais mérite attention.
Cet article reviendra sur quelques éléments de cadrage théorique pour comprendre les enjeux qui se tissent autour des questions de mobilités, migrations et santé. Pour étayer les propos, nous reviendrons sur une étude menée en France au cœur de lieux de soins dédiés aux migrants en situation précaire et sur leurs démarches de santé au cours de leurs premières semaines de présence en France. Nous proposerons enfin de réinterroger, du point de vue disciplinaire (géographie) et du point de vue empirique (les réalités de terrain), les liens entre mobilités, migrations et santé au prisme de l'expérience des migrants. En somme, cet article illustre, du point de vue d'une population spécifique, en quoi les mobilités de santé sont conditionnées par un ensemble de contraintes et de ressources spécifiques.
Les migrants et la santé en France : quelques données (Ined-Insee, 2008 et InVS)
|
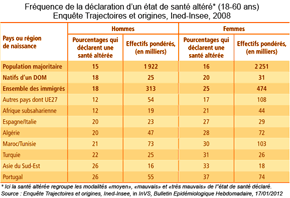
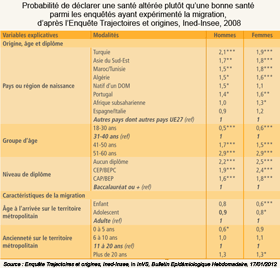
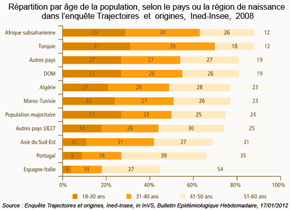
L'enquête "Trajectoires et origines" (TeO) visait à appréhender dans quelle mesure les origines migratoires sont susceptibles de modifier et les chances d'accès aux biens services et les droits qui fixent la place de chacun dans la société. Réalisée en 2008 par l'Ined et l'Insee auprès d'un échantillon d'environ 22 000 personnes âgées de 18 à 60 ans, elle décrit les caractéristiques de la migration (âge à l'arrivée et durée de résidence en France) ainsi que les conditions de vie des enquêtés. Elle a été conduite non seulement auprès des personnes immigrées, mais aussi des enfants d'immigrés nés en France, des personnes nées dans un DOM et leurs enfants nés en métropole, ainsi que des personnes dites "de la population majoritaire" (ni immigrées, ni enfants d'immigrés, ni originaires d'un DOM), qui représentent 80% des personnes âgées de 18 à 60 ans en France. Parmi les hommes de 18 à 60 ans, 18% des immigrés et autant chez les natifs d'un DOM déclarent un état de santé altéré, contre 15% dans la population majoritaire. Parmi les femmes, ces taux et leurs écarts sont plus marqués : respectivement 25%, 20% et 16%. Ces résultats masquent de fortes disparités selon le pays ou la région de naissance. À origine, âge et diplôme identiques, les hommes arrivés dans les cinq dernières années se déclarent davantage en bonne santé, quel que soit leur âge à l'arrivée. Ce constat n'est pas retrouvé chez les femmes, pour lesquelles le fait d'être arrivé avant l'âge de 10 ans a eu un effet protecteur sur leur santé. Ces résultats mettent en évidence qu'un bon état de santé est une condition de la migration masculine tandis que pour les femmes, c'est plutôt la migration qui a un effet sur leur santé. Néanmoins, cet effet est contrasté : protecteur en début de vie et délétère avec le temps. |
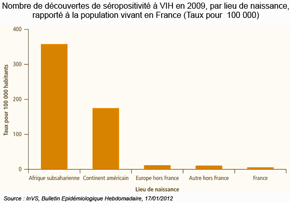
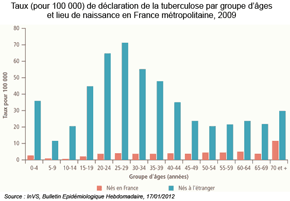
Les différences de structure par âge au sein des groupes expliquent une partie des écarts. Mais certains résultats sont surprenants : bien que très jeunes, les immigrés de Turquie se déclarent plus fréquemment en mauvaise santé que la population majoritaire tandis que ceux venus d'Espagne ou d'Italie, nettement plus âgés, ne sont proportionnellement pas les plus nombreux à se percevoir en mauvaise santé. Parmi les 6 700 découvertes de séropositivité estimées en 2009, 48% concernaient des personnes migrantes. Après une diminution significative de cette proportion (de 59% en 2003 à 50% en 2007), elle s'est stabilisée sur la période 2007-2009. Il en est de même du nombre absolu qui s'est stabilisé autour d'environ 3 200 migrants découvrant leur séropositivité chaque année depuis 2007. La moitié était des femmes. Parmi les 5 276 cas de tuberculose maladie déclarés en France en 2009, la moitié concernait des personnes nées à l'étranger. la proportion de cas chez des personnes nées à l'étranger a augmenté de 48% en 2003 à 50% en 2009. Le taux de déclaration était pour la France entière de 8,2 pour 100 000 habitants en 2009, mais était environ 8 fois supérieur chez les personnes nées à l'étranger par rapport à celles nées en France (respectivement 35,1 et 4,3). |
Sélection et adaptation documentaires : S. Tabarly
Source : L'accès aux soins des migrants en situation précaire, à partir des données de l'Observatoire de Médecins du Monde : constats en 2010 et tendances principales depuis 2000 in Bulletin Epidémiologique Hebdomadaire, n° 2-3-4, 17/01/2012,
InVS, http://opac.invs.sante.fr/index.php?lvl=notice_display&id=10352
MdM, www.medecinsdumonde.org/.../L-acces-aux-soins-des-migrants-en-situation-precaire
À paraître (juin 2012) : Cognet, M. & Hamel, C. - "Santé des migrants en France : l'effet des discriminations liées à l'origine et au sexe" Revue Européenne des Migrations Internationales
Éléments de cadrage théorique : mobilités, santé et migrations
Plus que les autres catégories de populations mobiles, les migrants sont cibles de représentations négatives relatives au risque épidémique qu'ils feraient courir aux populations des pays d'accueil (Curtis & Hoyez 2012 ; Gushulak & MacPherson 2006). Cependant, cette idée est surtout véhiculée par les politiques migratoires qui manient la notion de risque pour la santé publique à des fins de contrôle de l'arrivée de populations. En conséquence, certains lieux stratégiques pour l'entrée des migrants (ports, points de passage aux frontières, aéroports) font l'objet de mesures de santé publique particulières (Boyle & Norman 2010 ; Flahault & Zylbermann 2008). Cependant, ces politiques d'ampleur sont souvent en décalage avec la réalité du risque : elles s'avèrent coûteuses tant sur le plan financier (Brücker 2009) que sur le plan humain.
Mais l'étude des "maladies d'importation" n'est qu'une des facettes, mineure, des liens entre "santé et migrations". En effet, à partir des années 1990, les travaux des chercheurs en sciences sociales portant sur la santé des migrants ont commencé à plaider pour que soient prises en compte les conditions pré-migratoires, les conditions mêmes de la migration et les conditions post-migratoires (conditions d'accueil) comme déterminants de la santé des migrants (Bennegadi & Bourdillon 1990; Mechali 1990; Rochette & Charbit 1990). L'approche par ce "triptyque" a permis de sortir du spectre des mécanismes de diffusion épidémique mais elle a eu pour limite d'omettre la prise en considération du poids des inégalités sociales et des politiques migratoires dans l'accès aux soins.
Ce sont les travaux des chercheurs anglo-saxons, dans les années 1990, qui ont permis de restituer des réalités plus complexes liées aux expériences migratoires. En effet, ils soulignaient que les migrants, à leur arrivée dans leur pays de destination, présentaient des états de santé meilleurs que ceux de la population générale. Ce phénomène, connu sous le nom de healthy immigrant effect (Gushulak 2007; McDonald & Kennedy 2004), reflète deux facettes peu exposées des migrations. Tout d'abord les candidats à la migration seraient ceux qui présentent un meilleur état de santé au départ. Ensuite les politiques migratoires ont, ces dernières décennies, produit cet effet de sélection en imposant des critères très restrictifs à l'immigration. Cependant, ce healthy immigrant effect est très limité dans le temps et s'efface au fil de la durée du séjour en raison des conditions de vie délétères réservées aux migrants : discriminations dans l'accès aux droits, dont le droit à la santé, mauvaises conditions d'habitat, conditions de travail difficiles, etc. (Bulletin Epidémiologique Hebdomadaire 2012; Beauchemin et al. 2010).
Par ailleurs, avec les travaux des anthropologues de la santé, et notamment ceux impulsés par Didier Fassin (1998; 1999) l'on prendra conscience, à la fin des années 1990, de la complexité de ce champ d'étude, qui fait appel simultanément : aux déterminants sociaux de la santé ; aux impacts des politiques d'immigration, du social et de la santé publique, à différentes échelles ; aux pratiques de soins des migrants et des professionnels de santé travaillant à leur contact ; aux contextes de l'action citoyenne à destination des migrants.
La santé et l'accès aux soins des migrants à l'épreuve des politiques publiques
Politiques migratoires et accès aux soins : restrictions
En France, l'accès aux soins des migrants est conditionné par les politiques migratoires qui imposent des critères de nationalité, de régularité et de durée du séjour. Le statut migratoire impose la mise en place de processus de différenciation qui ont des impacts en termes de discriminations. En conséquence, ce statut, qui détermine l'accès aux soins, joue également sur l'état de santé. À terme, il apparaît comme un des multiples facteurs des inégalités sociales de santé (Fassin 2000 ; Carde 2006 ; Carde 2007 ; Cognet et al. 2009). Ce même constat a pu être effectué dans d'autres pays européens ou Nord-Américains (Bollini, Paola & Siem, Harald 1995 ; Norman et al. 2005 ; Beiser 2005 ; Dunn & Dyck 2000 ; Nazroo 2003). Rappelons que l'accès aux soins des migrants n'est pas sensé être un problème en soi : c'est un droit fondamental des personnes sans regard de leur statut et de leur origine que les États signataires des différentes chartes internationales (cf. l'annexe 2 du document de l'Organisation Mondiale de la Santé, Migrations internationales, santé et droits humains, pp. 32 à 36, 2003, www.who.int/hhr/activities/publications/en s'engagent à respecter.
L'accès aux soins des migrants en France : quels droits ?
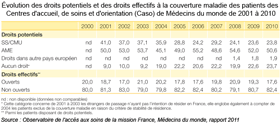
Droits potentiels et effectifs à la couverture maladie des patients des Centres d'accueil, de soins et d'orientation (Caso) de MdM de 2001 à 2010Source : Observatoire de l'accès aux soins de la mission France, Médecins du monde, rapport 2011, www.medecinsdumonde.org/En-France/Observatoire-de-l-acces-aux-soins |
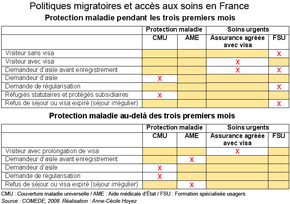
Politiques migratoires et accès aux soinsSource : Comité médical pour les éxilés (Comede) www.comede.org |
Cependant, l'OMS, l'Union Européenne ou les ONG comme Médecins du Monde (MdM), Médecins sans frontières (MSF), font très régulièrement des rappels aux États car ce droit est difficilement, voire pas respecté. De plus, en France tout particulièrement, la réforme de la couverture santé de 1999 (loi du 27 juillet 1999 portant création de la Couverture maladie universelle / CMU) a renforcé le caractère universel du système de santé : il est depuis lors accessible à un nombre élargi de personnes aux ressources limitées. Cependant, cette réforme, aussi importante soit-elle pour une partie importante de la population connaît deux limites majeures.
Les conditions d'accès aux différents dispositifs de santé
|
Selon les textes de loi et de déontologie, toute personne démunie doit recevoir les soins nécessaires dans l'ensemble des services de santé mais, dans la pratique, les obstacles à l'accès aux soins des migrants/étrangers en situation précaire restent nombreux. Si la délivrance "gratuite" de soins préventifs et des premiers soins curatifs est parfois possible, seule l'acquisition d'une protection complémentaire (CMU-C/AME) peut permettre la continuité des soins. Or la prise en charge des exilés se heurte à des difficultés croissantes d'obtention d'une protection maladie, mais également à la multiplication des refus de soins par certains professionnels de santé face aux bénéficiaires de la CMU ou de l'Aide médicale État (AME). Les exilés atteints d'une maladie grave peuvent obtenir de plein droit une Carte de séjour temporaire (CST), ou à défaut une Autorisation provisoire de séjour (APS) dans le cadre de la procédure "étrangers malades" selon le "droit au séjour pour raison médicale". Le niveau de protection sociale dont ils peuvent bénéficier dépend alors de la nature de leur titre de séjour. Les dispositifs de santé publique assurent des services gratuits de prévention et de dépistage pour l'ensemble de la population. Certains d'entre eux doivent également délivrer les médicaments nécessaires. Les dispositifs de soins de droit commun (cabinets médicaux, centres de santé, hôpitaux publics et de service public) sont payants et ne sont accessibles pour les personnes démunies qu'avec une protection maladie. À défaut, il est parfois possible de bénéficier d'une consultation médicale gratuite (actes gratuits en médecine ambulatoire) ou sans paiement préalable (urgences hospitalières, avec réception consécutive de la facture à domicile). Les dispositifs de "soins gratuits" permettent théoriquement de pallier les périodes d'exclusion de droits pour les personnes démunies. Les centres gérés par les ONG peuvent généralement délivrer des médicaments et effectuer des examens simples. Mais l'accès aux consultations, actes et traitements spécialisés n'est possible que dans les dispositifs de droit commun en cas de dispense d'avance des frais (protection base et complémentaire préalable) ; et à défaut dans les Permanences d'accès aux soins de santé (Pass) de l'hôpital public, dont certaines génèrent des factures. Elles constituent le seul dispositif de santé permettant en théorie l'accès intégral aux soins pour les personnes démunies et dépourvues de protection maladie. La loi de finances rectificative du 31 décembre 2003 (art. 97), en restreignant l'accès à l'AME, en a fait le seul recours aux soins possible pour une partie de la population, les étrangers en situation irrégulière résidant en France ("sans-papiers") au cours des périodes d'exclusion légale du droit à la protection maladie. Source : Guide Comede 2008, www.comede.org/Guide-Comede-2008,502 |
Tout d'abord, l'instauration de la CMU a mis en place des restrictions à l'accès aux soins des migrants en situation irrégulière (Fassin 2000; Maille & Toulier 2009; Maille & Veïsse 2000). Ces derniers se retrouvent dans le système de l'Aide médicale d'État (AME) les rendant tributaires d'un régime dit d'assistance et non plus d'assurance, au "panier de soins" réduit et aux conditions d'accès complexes voire incohérentes : ouverture des droits après passage au guichet des caisses d'assurance maladie pour prouver l'irrégularité du séjour ou bien à la Permanence d'accès aux soins de santé (Pass) des services hospitaliers lors d'une hospitalisation d'urgence ; droit d'entrée de 30 € annuel (Gabarro 2012). L'AME n'est plus aujourd'hui que la couverture santé des "sans papiers", avec tout ce que cela comporte comme risque de stigmatisation ; et il s'agit de plus d'un droit qui est constamment menacé par les projets de réforme de l'assurance maladie et de l'aide sociale.
Ensuite, la création de la CMU a pu avoir des effets préjudiciables pour l'accès aux soins de tous les migrants. En effet, l'introduction de critères de différenciation entre nationaux et non-nationaux a introduit la notion de "risque de fraude à l'assurance maladie" et a accru la surveillance et la suspicion à l'égard des étrangers requérant l'ouverture de leurs droits à la CMU. Ainsi, se multiplient des pratiques discriminatoires qui ont pour conséquence d'écarter certains migrants du système de soins (Carde 2009 ; Izambert 2010 ; Cognet et al. 2009). À ces dysfonctionnements qui prennent place au cœur de l'assurance maladie s'ajoutent, chez les professionnels de santé, des pratiques discriminatoires et des représentations dépréciant la figure du malade migrant (Guillou 2005 ; Guillou 2007).
Enfin, il existe, à tous les niveaux, des décalages entre la façon dont sont édictés les droits des migrants et leur application. Ceci a bien évidemment des conséquences sur les recours aux soins. En effet, sur le terrain, les ONG telles que MdM, soulignent la sous-utilisation des services de médecine de ville par les primo-arrivants et l'augmentation de l'utilisation des missions et centres de soins gratuits (Médecins du Monde 2007). Cette réalité est renforcée par plusieurs études portant sur la sur-utilisation des centres de santé dédiés aux publics précaires par les migrants (Hoyez 2011) et sur l'accès aux soins et la morbidité différenciés des populations migrantes par rapport à la population générale (Andrée Mizrahi & Arié Mizrahi 2006 ; Mizrahi & Mizrahi 2000). À ceci, les intervenants sociaux et les professionnels de santé donnent plusieurs explications : difficultés d'accès à l'information, notamment pour des raisons linguistiques, lourdeur des démarches administratives pour l'ouverture des droits, voire refus de soins de la part de certains praticiens.
Les adaptations et compositions à l'échelle locale
Alors, comment, au niveau local, les acteurs de la santé, du social et du politique conjuguent-ils à la fois les orientations nationales (politiques migratoires restrictives et politique de santé publique dite universaliste) et les spécificités locales (arrivée régulière de primo-arrivants en situation précaire et nécessitant une prise en charge spécifique) ? Et quelles structures ou outils opérationnels mettent-ils en place à destination des migrants ? Nous proposons de revenir ici sur une recherche menée dans deux villes de l'ouest de la France afin de mieux saisir la mise en place des dispositifs de soins pouvant accueillir des migrants (Hoyez 2011) et leurs effets en termes de mobilités de santé. Cette étude décrypte les mécanismes qui, à l'échelle locale, produisent des difficultés d'accès aux soins, des décalages entre le droit tel qu'il est édicté et son application. Au final, elle révèle l'importance des ajustements locaux pour rendre effectif l'accès aux soins des migrants. C'est aussi à cette échelle que nous pouvons saisir à quel point tout repose sur les tenants de l'action sociale et de l'action citoyenne. C'est à eux qu'il incombe de se saisir ou non de la question de la santé des migrants, et de créer, ou non, des dispositifs pour rendre effectif et efficace l'accès aux soins des migrants les plus précaires. C'est eux qui concourent à la mise en place des actions de prévention, de soins, d'éducation à la santé, de formation des personnels de santé, et qui établissent des rapports coopératifs entre décideurs politiques, professionnels de santé et familles de migrants.
Le rôle des ONG dans les parcours de santé et l'accueil des migrants : l'exemple de Médecins du Monde (MdM)
Un Centre d'accueil et de soinsEn 2010, les centres ont accueilli 28 160 personnes. Il y avait 92% d'étrangers et 12% de mineurs. Leur profil socio-économique est marqué par l'absence ou la précarité du logement, la grande faiblesse des ressources et une situation administrative précaire. Les 3/4 peuvent en théorie disposer d'une couverture maladie, dont la moitié de l'AME réservée aux étrangers en situation irrégulière. |
Les structures d'accueil et de soinsEn France, MdM agit dans 30 villes et mène 103 programmes de promotion de la santé en centres fixes ou en unités mobiles, auprès de populations fragiles en difficulté d'accès à la prévention et aux soins. Pour décrire le profil des publics reçus, témoigner des obstacles à l'accès aux soins et en mesurer les évolutions, MdM a mis en place, depuis 2000, un Observatoire de l'accès aux soins à partir du recueil de données pour chaque personne rencontrée. |
Source : Observatoire de l'accès aux soins de la mission France, Médecins du monde, rapport 2011, www.medecinsdumonde.org/En-France/Observatoire-de-l-acces-aux-soins
Mais, si le système de soins est dit universel, il n'en reste pas moins que les structures dédiées aux publics précaires et aux primo-arrivants sont uniques dans chaque ville et répondent à des compositions, des ajustements et des négociations perpétuelles entre acteurs locaux et financeurs. Les ajustements des politiques locales sont nécessaires pour composer une offre de structures adaptées à la prise en charge médicale et sociale des primo-arrivants. Si pour les migrants l'accès aux droits en général et à la santé en particulier peut dans certains cas être difficile ou compromis, la fréquentation de lieux de soins n'en est que réduit et peu fréquent et se cantonne souvent à des structures spécifiques, celles que l'on assimile parfois à des "dispensaires".
L'offre de structures adaptées à la prise en charge médicale et sociale des primo-arrivants : exemples à Poitiers et à Rennes
|
Le cas poitevin À Poitiers, une structure, le relais Georges Charbonnier (RGC), coordonne depuis 2002 les actions entre services de santé publique, services sociaux, associations et ONG. Au sein de ce paysage de la santé et du social, le RGC est réellement identifié comme central pour les publics précaires, et, parmi eux, les migrants qui constituent 73% du public accueilli, un chiffre en progression depuis 2002. Le RGC agit comme un pivot entre toutes les structures d'aide aux personnes vulnérables et d'aide aux migrants. À Poitiers, la nécessité d'étendre et de mieux coordonner les actions des intervenants locaux auprès de ces publics est apparue comme légitime et commune entre des professionnels et des bénévoles qui se connaissent et agissent ensemble depuis longtemps. Ainsi, la constitution de cette structure d'accueil, sur fond de mise en commun des compétences et des complémentarités, apparaît comme le résultat des dynamiques des initiatives locales et elle s'inscrit aujourd'hui dans la politique de la ville dont une orientation majeure est la lutte contre les discriminations et les inégalités, en particulier dans le domaine de la santé. Le cas rennais À Rennes, la santé des primo-arrivants (aides aux démarches pour l'ouverture des droits, consultations médicales, distribution de médicaments ou délivrement d'ordonnances pour examens complémentaires) est prise en charge dans le cadre d'un dispositif de santé publique, le Réseau Ville Hôpital (RVH), au statut d'association. Le RVH est une organisation souple dont la création a été impulsée par la mise en place, dans le code de santé publique, des réseaux de soins. Cependant ce sont les personnes qui ont instauré ce réseau de soins qui en définissent et en renouvellent les objectifs. Ainsi, depuis 2003, le RVH s'oriente vers la question de l'adaptation des pratiques médicales aux besoins médicaux et sociaux propres aux primo-arrivants. Il a instauré le Centre médical Louis Guilloux (CMLG), qui se consacre aux actions de santé à destination des primo-arrivants pour permettre l'intégration progressive des patients dans le système de soins “de droit commun”. À Rennes, ce sont les dispositifs des actions de santé publique locale qui ont procédé à la mise en place de cette structure d'accueil spécialement dédiée aux migrants. Celle-ci, largement orientée sur des questions de santé individuelle et collective, repose cependant sur les actions conjointes des personnels de santé et du social (assistants sociaux, animateurs). Source : Réseau ville hôpital (RVH), Rennes, www.reseauvillehopital35.org |
En dehors de ces lieux de soins à destination des migrants, il existe aussi à l'échelle locale un ensemble d'associations reconnues d'utilité publique et d'ONG apportant une aide aux personnes vulnérables. Ces associations ou ONG, comme les Restaurants du Cœur, le Secours Populaire et la Croix Rouge, sont en lien permanent avec les structures de soins et d'accueil aux migrants, dans la mesure où elles sont aussi confrontées à leurs demandes. Les recours aux soins des primo-arrivants s'articulent donc entre quelques structures qui deviennent des points de repère dans les paysages sanitaires locaux pour les primo-arrivants, surtout lorsque ceux-ci expérimentent par ailleurs des difficultés à accéder au système dit de "droit commun".
Les entraves à l'accès aux soins dans l'expérience migratoire
Contexte et méthodologie
Les rares études sur les démarches de santé des primo-arrivants nous indiquent la sur-utilisation des quelques structures spécifiques et la sous-utilisation du système "de droit commun" (Médecins du Monde 2009; PICUM 2007). Peu de travaux sont faits sur la façon dont ceux-ci sont soignés à leur arrivée en France et notamment sur leurs démarches de santé, leurs orientations dans le système de soins et leurs mobilités liées à la santé. L'accès aux sources est la première difficulté à lever. Grâce à l'intérêt marqué pour ces questions par une structure rennaise (le Centre médical Louis Guilloux) , nous avons eu accès aux premiers résultats des enquêtes menées dans le cadre d'une thèse en médecine (Chhoa 2009) et pu participer à leur analyse. L'objectif de cette thèse était d'étudier l'accès aux soins des primo-arrivants à Rennes et d'évaluer leur consommation de soins. L'échantillon était constitué de 170 personnes arrivées entre le 1er août 2007 et le 31 décembre 2007, dont la présence sur le territoire français était inférieure à 4 mois avant l'inscription au Service d'accueil et d'orientation (SAO [1]) et pour lesquelles un dossier administratif a été constitué par ce service. Pour l'étude, 48 personnes ont été tirées au sort. Nous avons, pour analyser leurs recours aux soins, pris en compte deux catégories déterminant l'accès aux soins : leurs statuts administratifs et leurs conditions de logement. Quel est leur type de recours aux soins : existence de consultations médicales, types de professionnels de santé concernés, fréquences, lieux ? Et dans quel contexte social évoluent-elles (statut, hébergement) ?
Des parcours individuels
Un premier regard sur l'échantillon de population retenu pour l'étude portait à s'interroger d'emblée sur le caractère très désorganisé et hétérogène des recours aux soins. En effet, ces derniers relevaient soit du non-recours, soit de la sous-consommation ou parfois de la sur-consommation et rien n'en indiquait les logiques sous-jacentes. Les données ont alors permis de montrer que les démarches de santé des primo-arrivants sont largement dépendantes de l'accès aux droits en général, et pas seulement des droits à la santé. Nous avons ainsi recueillis 48 parcours migratoires qui représentent une collection de cas très particuliers et qui reflètent les conditions de vie de femmes et d'hommes pour qui le rapport à la santé et aux soins est souvent délicat. L'analyse des parcours migratoires révèle les obstacles à l'accès aux droits, à la santé ou au logement, pourtant fondamentaux mais constamment entravés par des contextes politiques et sociaux rendant les démarches difficiles, voire impossibles. L'accès aux soins, l'un des droits qui, sur le papier, est un des plus faciles à faire valoir, est aussi celui qui est le moins utilisé. Et si les démarches en matière de santé sont compliquées c'est, au vu de ces exemples de parcours individuels, en raison des contraintes liées au logement (non-logement et/ou hébergement précaire, d'urgence, solidaire, ou squat) et à la précarité administrative.
Parcours migratoires, parcours de soins : des exemples au Service d'accueil et d'orientation à Rennes
|
Ali a 17 ans et arrive d'un pays d'Afrique du Nord avant sa majorité et ne parle pas le français. Comme mineur isolé il devrait être pris en charge par les services de l'aide social à l'enfance (ASE, ex-DDASS), mais il semble totalement livré à lui-même. .../ Lire la suite Sona est Arménienne. Elle a 51 ans, ne parle pas le français, et est arrivée en août 2007 à Rennes avec ses deux enfants. Elle est veuve. Elle vient en France demander l'asile, craignant pour sa vie et celle de sa famille dans on pays d'origine. .../ Lire la suite Nugzar vient d'un pays caucasien qu'il fuit en raison de la guerre civile et de menaces pour sa vie. Il a 43 ans, ne parle pas le français et arrive avec sa femme et ses trois enfants à Rennes en octobre 2012. La famille dépose une demande d'asile dès son arrivée. Les droits à la CMU sont ouverts 12 jours après leur arrivée en France. .../ Lire la suite |
Des recours aux soins à l'épreuve de l'expérience migratoire
Les situations qui ressortent de cette enquête viennent dans un premier temps confirmer ce que l'on savait déjà pour la population générale : la santé et les démarches de santé ne relèvent pas que du domaine médical et des politiques de santé publique, mais bien d'un ensemble de facteurs sociaux et économiques. Dans un deuxième temps, cette étude souligne que les expériences quotidiennes de la migration contribuent à augmenter les entraves à l'accès aux soins des migrants sans que l'on réussisse à bien les identifier. Par ailleurs, l'étude interroge l'effectivité des dispositifs destinés à favoriser l'accès à la santé et aux soins pour les migrants. Il ne suffit pas que des lieux de soins spécifiques ou de "droit commun" existent pour que les individus s'orientent dans ces structures. Il faut aussi que soient réunies les conditions socio-économiques pour que la santé devienne une préoccupation majeure chez les individus.
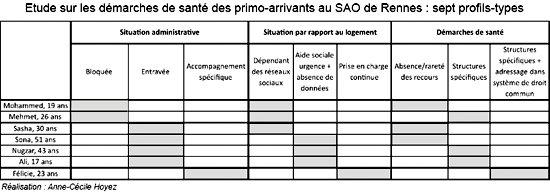
Encadré déroulant. Étude sur les démarches de santé des primo-arrivants au Service d’accueil et d’orientation (SAO) de Rennes : sept profils-types
L'étude est basée sur un échantillon de 170 personnes arrivées au SAO de Rennes entre le 1er août 2007 et le 31 décembre 2007, dont la présence sur le territoire français était inférieure à 4 mois avant l'inscription au SAO et pour lesquelles un dossier administratif a été constitué au SAO. Pour l'étude, 48 personnes ont été tirées au sort. L'étude s'est élargie pour prendre en compte deux autres catégories déterminant l'accès aux soins : les statuts administratifs et les conditions de logement des personnes.
En colonnes, nous avons regroupé les trois grands critères retenus : la situation administrative, la situation par rapport au logement, les démarches de santé. Ces trois grands critères ont été caractérisés en fonction des difficultés ou expériences recensées dans les recours aux soins. Les deux premières lignes, reprenant les parcours de Mohammed et Mehmet, correspondent à ce que l'on pourrait appeler des "parcours de l'exclusion".
Les parcours de Sasha, Sona, Nugzar et Ali relèvent de la précarité. Leurs démarches administratives sont compliquées à mettre en œuvre, et leur statut est fragile ; ces personnes sont isolées, et ne peuvent s'en remettre qu'à elles-mêmes pour effectuer leurs démarches auprès des administrations, avec tout ce que cela comporte comme risque de se voir mal orientés ou mal informés au guichet. Leur situation par rapport au logement dépend de l'aide sociale d'urgence, un service dont on connaît le haut niveau de saturation et qui ne peut répondre à la demande de toutes les personnes en droit d'y recourir. Dans leurs parcours s'alternent des phases sans hébergement déclaré (périodes pendant lesquelles les personnes déclarent dépendre des réseaux de compatriotes ou d'entraide, ou alors elles sont à la rue) et des périodes en hébergement d'urgence mais dans des lieux multiples et changeants. Ainsi, trois d'entre elles ont été logées dans 7 lieux différents à travers l'agglomération rennaise et cumulent environ 6 semaines sans logement. Enfin, elles ont mis en œuvre de très rares démarches de santé, et ces démarches restent cantonnées aux structures d'accueil spécifiques (CMLG).
Le dernier profil, celui de Félicie, correspond à celui des personnes qui, dans le cadre de leur demande d'asile, sont prises en charge par les Centres d'accueil de demandeurs d'asile (CADA). La situation administrative de Félicie, stabilisée très tôt, lui permet à la fois d'être mieux informée sur les démarches de santé et d'être au contact de structures qui font de la santé un enjeu primordial au quotidien. Sa situation par rapport au logement est stable, du moins pour la période d'accueil effectif en CADA. On se rend également compte que Félicie, pour ses démarches de santé, a utilisé aussi bien les plateformes spécifiques (celles du CADA et celles du CMLG) que la médecine générale et les spécialistes hors-structures.
* Centre médical Louis Guilloux (CMLG)
** Centre d'accueil des demandeurs d'asile (CADA)
Pour Géoconfluences le 28 juin 2012.
Les différents droits auxquels ces migrants primo-arrivants du SAO de Rennes (encadré ci-dessus) peuvent prétendre n'ont été ouverts que très tardivement. Il leur a fallu attendre quatre semaines pour ouvrir des droits à la CMU alors qu'ils pouvaient y prétendre dès le dépôt de la demande d'asile, soit quelques jours après leur arrivée. Les conditions de logement sont peu connues, même s'ils ont déclaré être hébergés chez des compatriotes, on ne sait rien des conditions de l'hébergement et de l'effectivité de cet hébergement, à court et long terme. Enfin, on se rend compte que leurs démarches de santé sont très rares, limitées à des structures spécifiques comme le CMLG, voire absentes. Deux constats principaux ressortent de l'étude des démarches de santé des primo-arrivants : tout d'abord, le retard dans les démarches de santé, voire le non-recours ; ensuite, les démarches de santé n'apparaissent vraiment "coordonnées", entre structures spécifiques et structures de droit commun, que lorsque les situations administrative et d'hébergement sont stabilisées. La santé n'apparaît pas comme un domaine prioritaire des primo-arrivants, ce sont l'accès aux droits et à un logement stable qui priment. Ce qui nous ramène à la problématique des mobilités de santé des migrants en situation précaire.
Mobilité et santé au prisme de la précarité
Les mobilités liées à la santé se lisent non seulement dans les types de recours, leur disponibilité, leur effectivité, mais elles se jouent également en fonction des facteurs socio-économiques et de l'accès aux droits de façon générale. Ces mobilités (consultations, adressage dans différentes structures de "droits commun") sont, pour les primo-arrivants en situation précaire, extrêmement réduites.
Comme toutes les personnes précaires, indépendamment de leur origine, les primo-arrivants voient leurs démarches de santé entravées ou ralenties en fonction de plusieurs facteurs (Rode 2009) :
- le dispositif en place (nous avons vu que leur présence dépendait des contextes locaux de mobilisation des acteurs ; et que si ces centres existaient, ils se sont pas tous capables de prendre en charge les maux spécifiques de la précarité en migration) ;
- la volonté du prestataire de soins à s'adapter à une patientèle spécifique (quelle est la position du médecin par rapport aux patients bénéficiaires de la CMU ?) ;
- les facteurs individuels (perception de la maladie, de la guérison, de la douleur et, plus largement, rapport au corps, aux systèmes de soins et aux grands systèmes de représentation de la santé ; niveau d'éducation ; accès à l'information).
Mais les primo-arrivants rencontrent des barrières supplémentaires liées :
- à leur situation administrative, les changements de statuts voire l'illégalité peuvent être facteur de dissuasion pour se rendre dans les organismes de santé ;
- à leur situation par rapport au logement qui est pour beaucoup une condition fondamentale à satisfaire préalablement aux démarches de santé ;
- aux difficultés linguistiques qui sont reconnues par les professionnels et les patients comme des obstacles majeurs de non-recours et qui entravent l'accès aux droits à l'assurance maladie, les démarches pour s'adresser à un établissement de santé, la bonne compréhension du diagnostic et des recommandations du médecin (puis de la pharmacie), l'observance du traitement ;
- les différences dites "culturelles", mais relevant plutôt de la présence de représentations de l'altérité dans la maladie et la façon de la concevoir et de la dire, aussi bien du côté du patient que du soignant ; l'existence de telles représentations peut avoir des conséquences importantes sur les démarches de santé ou leur report.
Si l'on sait que les recours aux soins sont réduits ou entravés pour toutes les populations précaires, on constate que, pour les migrants, les facteurs de non-recours se cumulent et s'installent dans le temps. Le nombre d'obstacles relatifs aux contextes sociaux et politiques à prendre en compte est important, et les réponses des services de santé et du social encore éparses et fragiles.
Les mobilités et la santé : regards croisés
Les mobilités de santé font souvent référence à l'idée de déplacements des patients en lien avec leur fréquentation des structures de soins. Elles font aussi appel à des phénomènes qui supposent de la distance, de la desserte, des problématiques d'accès et qui révèlent la persistance et l'aggravation d'inégalités socio-spatiales dans la santé et l'accès aux soins. En ce sens, elles appartiennent autant au champ de la géographie qu'au domaine de la sociologie ou de l'anthropologie. Cependant, la constitution des études sur les mobilités mises en œuvre par les personnes en matière de santé méritent de faire le point sur quelques notions utilisées dans les différentes disciplines abordant cette question. En effet, tout ce qui a trait au vocabulaire des mobilités se retrouve dans le vocabulaire de la santé publique ou de l'anthropologie de la santé sous les expressions "parcours de soins", "itinéraires thérapeutiques", "trajectoire de santé", mais sans que les notions de "parcours", "itinéraires" ou "trajectoires" ne soient forcément reliées à des pratiques spatiales.
"Parcours", "itinéraires" et "trajectoires" en santé : enjeux et limites
Du point de vue de la santé publique, le "parcours de soins" est la succession d'étapes conduisant l'individu à utiliser des structures de soins pour se soigner, dans le cadre strict du dispositif de santé publique. Le parcours est "coordonné" quand il commence par une consultation auprès d'un médecin généraliste, désigné comme "médecin traitant", ou par un professionnel de santé à "accès direct". Tout recours en dehors du cadre de la coordination implique une minoration des remboursements par l'assurance maladie. Le "parcours de soins" n'a donc pas de dimension géographique, dans le système de santé publique français, où la logique territoriale n'intervient pas : le "parcours de soins" relève de l'adressage administratif chez des professionnels de santé.
Les "itinéraires thérapeutiques" sont avant tout utilisés chez les anthropologues, sociologues ou psychologues. Il s'agit d'une notion ressortant des travaux sur les représentations de la santé et de la maladie chez les individus. Ainsi, l'itinéraire thérapeutique est tour à tour le "parcours suivi par une personne exposée à un problème de santé pour tenter de le résoudre" (Joly et al. 2005) ou encore des "parcours que suivent les malades ainsi que leurs familles et les choix thérapeutiques qui en découlent" (Marcellini et al. 2007). Pour les anthropologues, l'itinéraire thérapeutique se rapporte donc, à l'échelle d'une vie, ou bien à l'échelle d'un épisode morbide, à l'ensemble des grands systèmes de représentation de la santé et de la maladie qui sont intervenus dans les choix effectués dans les recours aux soins, les choix des traitements, des praticiens, et dans les façons de dire et penser la maladie et/ou la guérison. L'itinéraire thérapeutique regroupe aussi bien des données émanant du registre médical, religieux, ou profanes, et se conçoit à l'aulne du pluralisme médical (Benoist 1996). On connaît et mesure mal son efficacité et sa rationalité, l'objet principal restant l'ensemble des logiques sociales et culturelles qui procèdent à la mise en place de recours particuliers, et non pas les logiques spatiales que l'"itinéraire" semble recouvrir.
En sociologie, la notion de "trajectoire de santé" est utilisée pour parler de l'organisation de la prise en charge de la maladie par les acteurs impliqués (professionnels de la santé et du social, patient, famille). La notion de "trajectoire" ne se réfère pas à des mobilités mais plutôt aux chaînes d'organisation des soins : recours à différents actes médicaux, mobilisation de différents savoir-faire à différents moments, répartition des tâches entre les acteurs, le tout d'un bout à l'autre du processus de la maladie et de la guérison. À la différence de la notion d'itinéraire thérapeutique, cette notion est moins centrée sur l'individu et permet d'avoir une vision sur le système de santé en général sous différents niveaux d'analyse, du centrement sur un des acteurs à l'analyse du processus à l'œuvre. Il ressort de ces analyses que les processus de maladie sont toujours complexes et souvent problématiques (Pian 2012) et impliquent des recours à des lieux de soins précis, ces logiques restant encore peu traitées dans la littérature scientifique.
Cependant, les notions de "parcours" et "itinéraires" doivent être quelque peu nuancées, car elles peuvent introduire certaines confusions lorsqu'il s'agit d'étudier les pratiques de soins des migrants en situation précaire. En effet, les "itinéraires thérapeutiques" ou "parcours de soins" peuvent évoquer "l'image d'un chemin le long duquel les immigrés s'approvisionneraient en remèdes et en soins (plus ou moins 'traditionnels')" (Guillou 2009). De plus, l'approche par "itinéraire thérapeutique" se concentre sur les comportements de l'individu et le considère comme responsable de ses choix, alors qu'il reste nécessaire de prendre en compte les contextes politiques et les rapports sociaux qui conditionnent le recours aux soins dans les pays d'accueil. De plus, la notion de "parcours" ou "itinéraire" peut induire l'idée que les migrants auraient fait de la santé un des facteurs déclenchant la migration. Or, des travaux sur ce sujet soulignent que les parcours migratoires pour raisons de santé constituent un phénomène très marginal (Médecins du Monde 2009) et dépendant des contextes – hétérogènes - rencontrés dans les pays d'accueil.
De la géographie médicale à la géographie sociale
Dans son article sur les "mobilités", Picheral (2001) évite de recourir aux notions de "parcours" ou "itinéraires". Il évoque d'un côté les déplacements de patients vers les lieux de soins (établissements hospitaliers, cabinets médicaux et paramédicaux…), les déplacements des professionnels de santé vers leurs patients (visites à domicile, tournées médicales, unités mobiles de soins…), et d'un autre côté les impacts des mobilités sur l'état de santé des individus. En complément, dans son article "accessibilité", il évoque les capacités matérielles et sociales d'accéder aux soins : matérielle pour désigner tout ce qui ressort de la desserte et de la distance aux lieux de soins, sociale pour désigner les modalités de recourir aux services et aux lieux (modalités financières et "culturelles").
C'est donc au registre des flux, des déplacements, de l'accessibilité physique et sociale que se rattachent les études sur les mobilités de santé, engendrant des réflexions sur les notions de concentration, temps-distance, proximité, logiques socio-spatiales, etc. Ces approches un peu "mécaniques", très inspirées d'un modèle biomédical qui laisse peu de place à l'analyse des dimensions spatiales des déterminants sociaux de la santé, sont complétées par les apports de la géographie sociale. Dans celle-ci, les mobilités de santé ne concernent pas que l'accès physique à des professionnels et des lieux, mais reposent bien sur un ensemble d'autres déterminants sociaux, leur inscription dans l'espace et leurs impacts sur les pratiques des espaces par les populations.
Par exemple, Fleuret et Séchet estiment que si l'on peut penser les recours aux soins dans un territoire donné (le territoire du politique mais aussi celui vécu par l'individu), il faut aussi penser en termes de logiques subjectives (Fleuret & Séchet 2006). L'idée selon laquelle le "parcours de soins" répondrait à des logiques d'adressage simple ("recours à un généraliste – adressage à des établissements spécialisés – retour chez soi en bonne santé") est invalidée par un ensemble de recherches soulignant que les recours aux soins et les mobilités de santé dépendent d'un ensemble complexe de facteurs : offre de soins disponible, connaissance de l'offre par les patients, recours "autres".
Conclusion
À travers cette contribution, nous avons souligné à quel point les mobilités de santé des populations migrants primo-arrivantes les plus précaires étaient conditionnées par un ensemble de contraintes (difficultés multiples et cumulées d'accès aux soins et aux services sociaux), étaient marquées par le non-recours ou le retard dans l'accès aux soins et se cantonnaient à quelques lieux précis. Une lecture optimiste de ces configurations permettrait de souligner l'importance des structures locales, créées spécialement pour ces publics précaires et "différents", pour intervenir au plus près d'eux en favorisant l'écoute et l'ouverture. Mais, portées à bout de bras par quelques rares acteurs de la santé, du social et par quelques élus engagés et militants, ces lieux sont aussi constamment menacés et font partie de tous ces organismes, comme les services sociaux d'urgence, qui manquent de moyens humains et financiers pour agir dans de bonnes conditions. Ainsi, une lecture pessimiste nous porte à craindre pour le devenir de ces lieux au statut fragile, aux actions non pérennes et à la merci du désengagement des financeurs, qui souffrent d'un manque de reconnaissance de leurs tutelles et ne parviennent pas toujours à aller au bout de leurs projets.
La question des mobilités de santé, à la lumière de l'analyse des recours aux soins des migrants primo-arrivants en situation de précarité, nous amène à souligner quatre points qui régissent les liens entre santé, espace et mobilité. Premièrement, notons que le contexte politique, et ici le contexte légal octroyant des statuts changeants à des populations spécifiques, peut être un facteur d'entrave à l'accès aux soins, de maintien de ces populations à la marge du système de santé et un frein à la mobilité qui est pourtant une ressource spatiale dans la santé. Deuxièmement, soulignons que les contextes locaux déterminent le champ des possibles dans les mobilités : les adaptations locales sont nécessaires pour garantir un accès aux soins "spécifique" dans un cadre national universaliste qui se refuse à tout différentialisme. À l'échelle locale, nous retrouvons toujours les mêmes lieux : structures spécifique de droit privé (associations) mais au statut d'utilité publique, ONG (MDM, Croix Rouge…), services sociaux d'urgence et CHU. Mais ces adaptations dépendent des modalités de mobilisation des acteurs. Elles aboutissent à des situations et à des réseaux de professionnels variables d'un endroit à l'autre. Les structures spécifiques créées pour favoriser l'accès aux soins des migrants deviennent des points de repère dans les paysages sanitaires locaux pour les patients qui restent en marge du système de "droit commun". Troisièmement, les actions et la place des structures spécifiques de terrain tendent à immobiliser dans les recours aux soins : il s'agit de structures-pivots, des repères, sans lesquels les patients n'ont que très peu de ressources. Si elles sont d'un certain point de vue "sur-utilisées" par les patients, cela révèle également le non-recours ou le retard dans le recours aux soins. Les dysfonctionnements dans l'utilisation des services de soins n'est pas alors à imputer qu'à ces structures elles-mêmes mais bien à un ensemble de points de blocage dépendant des contextes dans lesquels évoluent les migrants (statut administratif, logement). Enfin, quatrièmement, la question du non-recours ou des entraves à la mobilité dans le recours aux soins pose la question du statut de ces lieux spécifiques. Comme le souligne M. Agier (2009) au sujet des camps de réfugiés, ces lieux de soins sont soumis à un régime d'exception.
Notes
[1] Anne-Cécile Hoyez est chargée de Recherche au CNRS. UMR 7301 Migrinter/Université de Poitiers
[2] Le Service d'accueil et d'orientation (SAO) faisait alors office de première structure d'accueil pour les exilés arrivés à Rennes ; il s'agissait d'une plateforme qui accueille les publics en très grande difficulté sociale, qui orientait les personnes auprès des services sociaux ou administratifs concernés (hébergement, soins, démarches administratives) et coordonnait les actions menées. En 2009, le SAO a été fusionné avec la Plateforme d'accueil des demandeurs d'asile (PADA), guichet unique de la demande d'asile pour toute la région Bretagne.
Références bibliographiques
- Agier M. - Quel temps aujourd'hui en ces lieux incertains? Dans Les mondes de la mobilité. Essais. Rennes, p. 161–174, 2009
- Beauchemin C., Hamel C. & Simon P. - Enquête "Trajectoires et Origines : la diversité des populations en France", Premiers résultats, INED, 2010
- Beiser M. - "The health of immigrants and refugees in Canada". Canadian journal of public health, 96, p.S30–S44, 2005
- Bennegadi R. & Bourdillon F. - "La santé des travailleurs migrants en France: aspects médico-sociaux et anthropologiques". Revue Européenne des Migrations Internationales, 3, p.129–143, 1990
- Benoist J. - Soigner au pluriel. Essais sur le pluralisme médical, Paris: Karthala, 1996
- Bollini P. & Siem H. - "No real progress towards equity: health of migrants and ethnic minorities on the eve of the year 2000". Social Science & Medicine, 41(6), p.819–828, 1995
- Boyle P. & Norman P. - Migration and Health. Dans A Companion to Health and Medical Geography. London, p. 346–374, 2010
- Brücker G. - Les maladies de la décennie. Les Tribunes de la santé, 25(4), p.39, 2009
- Bulletin Epidémiologique Hebdomadaire (BEH) - Santé et recours aux soins des migrants en France, 2012, www.invs.sante.fr/Publications-et-outils/.../BEH-n-2-3-4-2012
- Comede - La santé des exilés, Comité médical pour les exilés, 2008, www.comede.org/Maux-d-exil
- Carde E. - Les discriminations selon l'origine dans l'accès aux soins. Santé Publique, 2, p.99–109, 2007
- Carde E. - "On ne laisse mourir personne". Les discriminations dans l'accès aux soins. Travailler, 16, p.57–80, 2006
- Carde E. - Quinze ans de réforme de l'accès à une couverture maladie des sans-papiers: de l'Aide sociale aux politiques d'immigration. Mouvements, 59, p.144–156, 2009
- Chhoa G. - L'accès aux soins des personnes migrants primo-arrivantes à Rennes. Thèse de Médecine. Rennes 1, 2009
- Cognet M., Gabarro C. & Adam-Vezina E. - Entre droit aux soins et qualité des soins. Hommes et Migrations, (1282), 2009, www.hommes-et-migrations.fr/.../5725-entre-droit-aux-soins-et-qualite-des-soins
- Curtis S. & Hoyez A.-C. - Public health and migration I. Ness, éd. The Encyclopedia of global human migration, 2012
- Dunn J.R. & Dyck I. - Social determinants of health in Canada's immigrant population: results from the National Population Health Survey. Social Science & Medicine, 51(11), p. 1573–1593, 2000
- Fassin D. - Peut-on étudier la santé des étrangers et des immigrés? Plein Droit, 38, p. 29–35, 1998
- Fassin D. - Santé et immigration. Les vérités politiques du corps. Cahiers de l'URMIS, 5, p. 69–76, 1999
- Fassin D., 2000. Santé, le traitement de la différence. Hommes et Migrations, 1225, p.9.
- Flahault A. & Zylbermann P. - Des épidémies et des hommes, Éd. de la Martinière, 2008
- Fleuret S. & Séchet R. - Spatialité des enjeux de pouvoir et des inégalités : pour une géographie sociale de la santé. Dans Penser et faire la géographie sociale. Contributions à une épistémologie de la géographie sociale. Rennes, p. 400 p., 2006
- Gabarro C. - Les demandeurs de l'Aide Médicale d'Etat pris entre productivisme et gestion spécifique. Revue Européenne des Migrations Internationales, 2, 2012
- Guillou A.Y., 2005. Expérience migratoire et pratiques thérapeutiques des migrants à Rennes, www.odris.fr/documents/etudes/Pratiques_Therapeutiques_2005.pdf
- Guillou A.Y. - Immigration thérapeutique, immigration pathogène. Abandonner le « parcours thérapeutique » pour « l'expérience migratoire ». Sciences sociales et santé, 27(1), 2009
- Guillou A.Y. - Patients immigrés dans la région rennaise. Le regard des médecins généralistes, 2007, www.odris.fr/documents/etudes/RVH_SM2_RapportFINAL.pdf
- Gushulak B. - Healthier on Arrival? Further Insight into the « healthy Immigrant Effect ». Canadian Medical Association Journal, 176(10), p.1439–1440, 2007
- Gushulak B. & MacPherson D. - The basic principles of migration health: Population mobility and gaps in disease prevalence. Emerging Themes in Epidemiology, 3, p.3, 2006
- Hoyez A.-C. - L'accès aux soins des migrants en France et la « culture de l'initiative locale ». Une analyse des contextes locaux à l'épreuve des orientations nationales. Cybergeo : European Journal of Geography, 2011, http://cybergeo.revues.org/24796 [Consulté novembre 22, 2011].
- Izambert C. - 30 ans de régressions dans l'accès aux soins. Plein Droit, (86), 2010, www.gisti.org/spip.php?article2102
- Joly P. et al. - Représentations culturelles, itinéraires thérapeutiques et santé mentale infantile en Guadeloupe. La psychiatrie de l'enfant, 48(2), p.537–575, 2005
- Maille D. & Toulier A. - Les dix ans de la CMU. Hommes et Migrations, 1282, 2009 www.hommes-et-migrations.fr/index.php?id=5716 [Consulté juin 7, 2011]
- Maille D. & Veïsse A. - Exclus des soins à l'heure de la CMU : comment réintégrer le système de santé? La revue du praticien - Médecine Générale, (502), 2000
- Marcellini A. et al. - Itinéraires thérapeutiques dans la société contemporaine. Corps et culture, (5). Available at: http://corpsetculture.revues.org/710 [Consulté juin 7, 2011], 2007
- McDonald J.T. & Kennedy S. - Insights into the ‘healthy immigrant effect': health status and health service use of immigrants to Canada. Social Science & Medicine, 59(8), p.1613–1627, 2004
- Mechali D. - Pathologie des étrangers ou des migrants. Problèmes cliniques et thérapeutiques, enjeux de santé publique. Revue Européenne des Migrations Internationales, 6, 1990
- Mizrahi A. & Mizrahi A. - Morbidité et soins médicaux aux personnes nées à l'étranger, 2006
- Mizrahi A. & Mizrahi A. - Les étrangers dans les consultations des centres de soins gratuits. Hommes et Migrations, 2000, http://argses.free.fr/textes/18_Etrangers_dans_centres_de_soins_gratuits.pdf
- Médecins du Monde - Enquête européenne sur l'accès aux soins des personnes en situation irrégulière, 2007 - Médecins du Monde - L'accès aux soins : un droit non respecté en Europe, 2009
- Nazroo J.Y. - The Structuring of Ethnic Inequalities in Health: Economic Position, Racial Discrimination, and Racism. American Journal of Public Health, 93(2), p.277–284, 2003
- Norman P., Boyle P. & Rees P. - Selective migration, health and deprivation: a longitudinal analysis. Social Science & Medicine, 60, p.2755–2771, 2005
- PICUM - Accès à la santé pour les sans-papiers en Europe, 2007, http://picum.org/picum.org/uploads/...
- Pian A. - De l'accès aux soins aux « trajectoires du mourir ». Les étrangers atteints de cancer face aux contraintes administratives. Revue Européenne des Migrations Internationales, 2., 2012
- Picheral H. - Dictionnaire raisonné de géographie de la santé Université de Montpellier, 2001
- Rochette J. & Charbit Y. - Deux maladies génétiques: la drépanocytose et les thalassémies. Enquêtes en région parisienne. Revue Européenne des Migrations Internationales, 6, p.145–160, 1990
- Rode A. - L'émergence du non-recours aux soins des populations précaires: entre droit aux soins et devoirs de soins. Lien social et politique, 61, p.149–158, 2009
Ressources webographiques
- Institut de veille sanitaire (InVS), www.invs.sante.fr > Observer, surveiller, alerter : une base de données, http://opac.invs.sante.fr
- Médecins du Monde France, www.medecinsdumonde.org
- Observatoire de l'accès aux soins, www.medecinsdumonde.org/En-France/Observatoire-de-l-acces-aux-soins
- Comité médical pour les exilés (Comede), www.comede.org
- les rapports, www.comede.org/-Rapports-du-Comede,154-
- Guide Comede 2008, www.comede.org/IMG/pdf/guide-comede08.pdf
- Collectif interassociatif sur la santé, www.leciss.org
- Accès aux soins, www.leciss.org/.../-aux-soins
- Plate-forme pour la Coopération Internationale sur les Sans-papiers (Platform for International Cooperation on Undocumented Migrants / Picum), ONG qui vise à promouvoir le respect des droits humains à l'égard des sans-papiers en Europe, http://picum.org/fr
- Observatoire du droit à la santé des étrangers (Odse), www.odse.eu.org
Anne-Cécile HOYEZ
Chargée de recherche CNRS - Université de Poitiers
Compléments documentaires, conception et réalisation de la page par Sylviane Tabarly, ENS de Lyon
pour Géoconfluences, le 28 juin 2012
Pour citer cet article :
Anne-Cécile Hoyez, « Mobilités et accès aux soins des migrants en France », Géoconfluences, juin 2012.
https://geoconfluences.ens-lyon.fr/doc/transv/sante/SanteScient4.htm


 Mode zen
Mode zen